Il tumore misto delle ghiandole salivari, più correttamente definito come "adenoma pleomorfo", è una neoplasia benigna frequente in età adulta e nel sesso femminile. Raramente, tuttavia, ne sono affetti anche piccoli pazienti: la paziente da noi trattata si è presentata all'età di 14 anni per una tumefazione dolente in sede laterocervicale. La tumefazione, spostabile, di consistenza cartilaginea era situata subito dietro il margine mandibolare posteriore. Sebbene ecograficamente si evidenziassero diverse formazioni iperecogene di natura linfatica, la natura benigna della lesione era evidenziata da una scarsa adesione alle strutture anatomiche viciniori e dalla pseudocapsula, caratteristica di tali neoplasie. Date le esigue dimensioni della neoplasia e la giovane età della paziente, si è proceduto ad una tumorectomia conservativa in anestesia locale con approccio retroauricolare. Durante la chirurgia è stato repertato e risparmiato il nervo grande auricolare. Una sutura estetica inoltre ha concluso l'intervento. Data l'età precoce sono stati imposti controlli ecografici semestrali fino ai 18 anni.
Ambulatorio e Sala Operatoria di Chirurgia Maxillofacciale Clinica Villa Esther SPA - AVELLINO Attività, Iniziative, Notizie, Informazione Specialistica su Chirurgia Maxillofacciale Chirurgia Orale Chirurgia Estetica Chirurgia Ossea Rigenerativa
venerdì 1 luglio 2011
lunedì 20 giugno 2011
Lipoma della regione cervico-dorsale
I lipomi, neoplasie benigne del tessuto adiposo, sono tra le lesioni di più frequente riscontro nella pratica clinica. L'etiopatogenesi è ignota ma, oltre la predisposizione genetica, sono state ipotizzate cause ormonali sia nell’insorgenza, sia nella crescita degli stessi. Un ulteriore fattore scatenante potrebbe essere dato dai microtraumi.
Le localizzazioni più frequenti sono al collo ed al dorso, ma possono essere interessate anche altre sedi. Si riconoscono per la consistenza elastica, l'aspetto ecografico denso o trabecolato. Il ritmo di crescita è variabile. I lipomi sono normalmente asintomatici quando di piccole dimensioni; l’aumento delle dimensioni, inevitabile col tempo, porta alla compressione delle strutture muscolotendinee e nervose, con una sintomatologia di tipo gravativo.
La chirurgia di queste lesioni non presenta particolari difficoltà, salvo la vicinanza con strutture anatomiche da preservare. Poiché tali difficoltà sono in stretta correlazione oltre che con la sede della neoplasia, soprattutto con il suo diametro, se ne consiglia un’asportazione precoce. In alternativa alla terapia chirurgica esiste la possibilità di un trattamento medico con farmaci lipolitici, che tuttavia non garantiscono la completa guarigione.
Lipoma della regione cervico-dorsale
Neoformazione escissa: 8x6x4 cm
domenica 29 maggio 2011
Carcinoma Basocellulare del viso
Le lesioni carcinomatose della regione testa-collo presentano peculiarità patogene relative alla sede di insorgenza: in questo distretto infatti sono rappresentate numerose strutture anatomiche complesse e delicate. In uno spazio ristretto, e con rapporti di vicinanza diretti, coesistono vasi, nervi ed organi sensoriali di importanza vitale. Non ultime le funzioni relazionali del viso possono essere considerate come un bisogno primario dell'individuo.
Il caso clinico presentato è un efficace esempio di lesione carcinomatosa a malignità locale, insorta sulla cute del viso, in prossimità di arteria e nervo faciale. Il trattamento di questi casi impone un approccio miniinvasivo, conservativo ma efficace.
Il carcinoma basocellulare è la forma più comune di tumore della pelle che insorge dalle cellule basali che si trovano nell'epidermide.
La causa più comune del carcinoma basocellulare è l'esposizione cronica alla luce solare. Questo tumore si sviluppa prevalentemente nelle zone del corpo fotoesposte come viso, orecchie, cuoio capelluto, collo, spalle e dorso e raramente insorge in zone non esposte alla luce solare. Gli altri fattori che possono contribuire alla sua insorgenza sono contatto con arsenico, esposizione a radiazioni, cicatrici da ustione o post traumatiche, vaccinazioni e tatuaggi.
Le persone che hanno il rischio più alto di sviluppare il carcinoma basocellulare sono quelle con la carnagione chiara, i capelli biondi o rossi, gli occhi azzurri, verdi e grigi. Fino a non molto tempo fa le persone più colpite erano gli anziani che avevano lavorato per molti anni all'aria aperta, ma ultimamente l'età media di insorgenza ha subito una notevole diminuzione. Hanno maggiore vulnerabilità soggetti che hanno una occupazione che li obbliga a lunghe esposizioni al sole o quelle che passano il loro tempo libero al sole.
Esistono cinque caratteristiche più tipiche del carcinoma basocellulare anche se a volte questi tumori rassomigliano a condizioni cutanee diverse di tipo non tumorale. Pertanto solo il dermatologo può fare una diagnosi sicura. Occorre pertanto fare regolari esami dell'intera superficie corporea senza trascurare il cuoio capelluto, le orecchie, il collo, la schiena.
5 segnali di avvertimento
una chiazza rossa al petto, alle spalle, al dorso, alle braccia o alle gambe;
una piaga aperta che forma una crosta o sanguina spesso e rimane aperta per più di tre settimane, un'ulcera che non rimargina mai;
un nodulino rosa con bordo rigonfio e una rientranza al centro ricoperta da crosta;
una zona biancastra simile a cicatrice;
un nodulo di colorito perlaceo e lucido rosa, bianco, rosso chiaro o scuro.

Ca basocellulare labbro superiore
Trattamento:
La prima cosa da fare è l'esame medico con il quale viene formulato un sospetto. La diagnosi viene poi confermata con la biopsia: viene prelevato un piccolo lembo di pelle in anestesia locale ed analizzato al microscopio. Se vi sono cellule tumorali è necessario di solito il trattamento chirurgico di asportazione della lesione tumorale. Vi sono poi altri tipi di trattamento usati in base al tipo, dimensione, posizione e profondità del tumore come la criochirurgia che utilizza azoto liquido per congelare la lesione e la radioterapia. Se trattato il carcinoma basocellulare può essere curato fin dallo stadio iniziale. Questo tipo di tumore cutaneo difficilmente si espande e dà metastasi ma può danneggiare i tessuti circostanti causando notevole distruzione con perdita di sostanza. Le persone che hanno avuto un carcinoma basocellulare possono svilupparne altri negli anni successivi, pertanto si dovrebbero effettuare di routine visite specialistiche della pelle nell'ambito di un programma di prevenzione sanitaria.
giovedì 26 maggio 2011
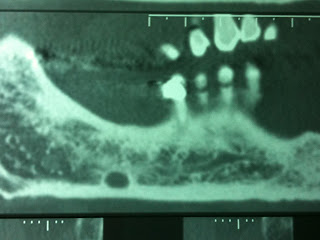
Lacuna ossea mandibolare - Lacuna di Stafne
Maschio, 39 anni. Presenza di area radiotrasparente a margini netti nel contesto del corpo mandibolare, al livello del 2° - 3° molare.Reperto radiologico occasionale, nessuna sintomatologia:
RX Ortopantomografia
La lesione, indagata con TC mandibolare con ricostruzione dental scan, mostra di essere in diretta comunicazione con la loggia sottomandibolare.
Diagnosi: Lacuna di Stafne della mandibola
Terapia: in questi casi nessuna terapia è richiesta, tuttavia è corretto effettuare un follow-up radiologico annuale, poiché altre lesioni osteolitiche potrebbero mimare una lacuna di Stafne.
Stafne defect
Radiographically, it is a well-circumscribed radiolucency with a sclerotic border, and presents without any symptoms. It is usually a developmental defect of the jaw.The Stafne defect, first described in 1942,[1] is a depression of the mandible on the side nearest the tongue. It was previously known by many names, including static bone cyst,[2] Stafne idiopathic bone cavity,[3] and salivary gland inclusions in the mandible,[4] but is now known as a pseudocyst. The depression usually allows for the presence of a salivary gland. An early case of Stafne's defect has been discovered in a 7th century BC adult male individual from Klazomenai, one of the 12 cities of the Ionian League (now in modern Turkey) [5]]
References
^ Stafne, EC. Bone cavities situated near the angle of the mandible. JADA 1942;29:1969–1972.
^ Rushton, MA. Solitary bone cysts in the mandible. Br Dent J 1946;81:37-4
^ Barakat, N; AbouChedid, J. Cavite idiopathic mandibulaires. Rev Dent Liban 1973;23:35-40
^ Seward, GR. Salivary gland inclusions in the mandible. Br Dent J 1960;108:321-325
martedì 26 aprile 2011
La Chirurgia Maxillofacciale
La chirurgia maxillo-facciale è una specialità medico-chirurgica che si occupa di tutte le operazioni mirate alla cura di vari tipi di patologia (traumatismo, malformazione, neoplasia, infezione, degenerazione, ecc) e di problemi estetico-funzionali dei denti, della bocca e della faccia. Comprende tutte le fasi cliniche, diagnostiche e imaging, la scelta della terapia chirurgica indicata e il successivo assiduo e rigoroso follow-up.
L'iter formativo per ottenere il titolo di specialista in chirurgia maxillo-facciale in Italia è la Laurea in Medicina e Chirurgia, della durata di 6 anni, e la specializzazione in chirurgia maxillo-facciale, della durata di 5 anni.
Campi d'azione
1. chirurgia odontostomatologica
2. implantologia
3. ortognatodonzia e ortodonzia
4. chirurgia della lingua e della mucosa orale
5. chirurgia delle patologie infiammatorie dei denti, della bocca e della faccia
6. traumatologia dei denti, della bocca e della faccia
7. correzione di malformazioni e deformità congenite e non dei denti, della bocca e della faccia (es. labiopalatoschisi)
8. chirurgia oncologica oro-maxillo-facciale
9. chirurgia delle ghiandole salivari
10. chirurgia dei seni paranasali (es. seno mascellare)
11. artroscopia temporomandibolare e chirurgia dell'articolazione mandibolare
12. chirurgia dell'orbita oculare (malformativa, traumatologica, oncologica, estetica)
13. chirurgia estetica della faccia (es. rinoplastica)
14. chirurgia ricostruttiva ossea dei mascellari e dello scheletro facciale
15. distrazione osteogenetica delle ossa facciali e mascellari
16. microchirurgia ricostruttiva di ossa, denti, tessuti molli e nervi con trapianti rivascolarizzati da altri distretti corporei (lembi liberi)
La competenza specifica dello specialista comprende oltre a conoscenze generali di medicina e chirurgia, preparazione soprattutto nel campo dell'odontoiatria, oltre che in quelli dichirurgia plastica, otorinolaringoiatria e neurochirurgia. Alcuni interventi di chirurgia maxillo-facciale vengono effettuati in regime di ricovero (day surgery o ordinario), le più importanti inanestesia generale, eventualmente con intubazione nasale o tracheostomia, data la complessità degli interventi, altri interventi più semplici invece possono essere effettuati in uno studio dentistico.
____________________________________________
OMS - Oral and Maxillofacial Surgeons
Oral and Maxillofacial Surgeons care for patients with problem wisdom teeth, facial pain, and misaligned jaws. They treat accident victims suffering facial injuries, place dental implants, care for patients with oral cancer, tumors and cysts of the jaws, and perform facial cosmetic surgery.
Scope of Practice:
1. Dento-alveolar surgery (impacted teeth, difficult tooth extractions, extractions on medically com- promised patients, bone grafting/bone harvesting or pre-prosthetic surgery)
2. Surgery to insert osseo-integrated dental implants and Maxillofacial implants for attaching cranio- facial prostheses
3. Diagnosis and treatment of soft and hard tissue trauma of the oral and maxillofacial region (mandible fractures, zygoma/maxilla fractures, nasal/ethmoid fractures, mid-face (LeFort) frac- tures, skull fractures, frontal sinus fractures and orbital fractures)
4. Diagnosis and treatment of benign pathology (cysts and tumours of the head & neck) and of Oral Mucosal Disorders (Oral Medicine)
5. Diagnosis and treatment of chronic facial pain disorders
6. Diagnosis and treatment of Salivary Gland Disease (Parotid, Submandibular and Sublingual)
7. Diagnosis and treatment (ablative and reconstructive surgery, microsurgery) of malignant pathology (oral & head and neck cancer)
8. Diagnosis and treatment of cutaneous malignancy (skin cancer), lip reconstruction
9. Diagnosis and treatment of temporo-mandibular joint (TMJ) disorders including Arthroscopic Surgery of the TMJ and total joint replacement (TJR)
10. Diagnosis and treatment of dysgnathia, and orthognathic reconstructive surgery, genioplasty, maxillo-mandibular advancement, and surgical correction of facial asymmetry
11. Cosmetic surgery limited to the head and neck: (browlift, blepharoplasty, otoplasty, cheek augmen- tation, chin augmentation, genioplasty, oculoplastics, lip enhancement, injectable cosmetic treatments, Botox®, chemical peel etc.)
12. Splint and surgical treatment of sleep apnea
13. Anaesthesia (Local and Regional Blocks in the Head & Neck, Intravenous Sedation, Inhalation Sedation, Oral Sedation)
14. Diagnosis and treatment of congenital craniofacial malformations such as cleft lip and palate and cranial vault malformations such as cranio-synostosis
martedì 19 aprile 2011
Protocolli Antiaging del viso con tossina botulinica tipo A
Protocolli Antiaging del viso
con tossina botulinica tipo A
Corso Teorico-Pratico
Corso Teorico:
Aging del III superiore del volto
La tossina botulinica
Farmacodinamica e farmacocinetica
Indicazioni e controindicazioni
Selezione del paziente
Piano di trattamento
Impostazione dei richiami
Gestione delle complicanze
Gestione medico-legale
Corso Pratico:
Consenso informato
Protocollo di trattamento
Anamnesi e Fotografie facciali
Preparazione del paziente
Idratazione e diluizione del farmaco
Calcolo della dose/punto
Trattamento delle rughe glabellari
Trattamenti off-label e prospettive future
Dimissione del paziente
Follow-up
Discussione
Domande & Risposte
Corso a numero chiuso su prenotazione
per informazioni contattare
dott. Riccardo Cassese
segreteria.maxillofacciale@gmail.com
Come raggiungerci:
La Clinica Villa Esther SPA è a due passi dal centro di Avellino, facilmente raggiungibile dal centro cittadino, prendendo via Due Principati da piazza Libertà.
Per gli utenti che provengono dall'autostrada, dalla variante SS7bis ci si immette su via Due Principati (uscita Avellino-Atripalda-Bellizzi) in direzione Avellino.
lunedì 11 aprile 2011
I tumori della testa e del collo
I tumori della testa e del collo
Una guida per il paziente
Opuscolo della Fondazione AIOM
Questo opuscolo è stato realizzato allo scopo di aiutare il paziente affetto dal tumore della testa e del collo a comprendere la malattia da cui è colpito: in esso si troveranno informazioni semplici che possono aiutare ad affrontare la malattia e i principi generali dei diversi approcci terapeutici, pur tenendo conto che ad ogni paziente deve essere riservato un trattamento personalizzato. I medici rappresentano l’appoggio sicuro per discutere tutti i problemi connessi alla malattia e alle cure.
Che cos’è un tumore
Il termine “tumore” indica una malattia caratterizzata dalla crescita incontrollata di una cellula progenitrice; essa, entrando in contatto con un agente cancerogeno (ad esempio, fumo, alcol, virus, raggi ultravioletti), che ne modifi ca il DNA in modo irreversibile, dà luogo ad innumerevoli cellule figlie, che, passando attraverso numerosissime alterazioni del corredo cromosomico, diventano cancerose.
La trasformazione si realizza attraverso la formazione iniziale di lesioni “precancerose”, che col tempo possono trasformarsi in tumori francamente invasivi. Le lesioni precancerose possono insorgere anche 10-20 anni prima della comparsa del tumore vero e proprio.
Le cellule cancerose, una volta formatesi, sviluppano la tendenza a diffondere nell’intero organismo dell’ospite. La loro diffusione nei tessuti vicini e lontani porta alla formazione delle cosiddette metastasi a distanza. La metastatizzazione avviene generalmente a carico dei linfonodi, ma anche del polmone, dello scheletro, del fegato e della cute.
Il termine “tumore” indica una malattia caratterizzata dalla crescita incontrollata di una cellula progenitrice; essa, entrando in contatto con un agente cancerogeno (ad esempio, fumo, alcol, virus, raggi ultravioletti), che ne modifi ca il DNA in modo irreversibile, dà luogo ad innumerevoli cellule figlie, che, passando attraverso numerosissime alterazioni del corredo cromosomico, diventano cancerose.
La trasformazione si realizza attraverso la formazione iniziale di lesioni “precancerose”, che col tempo possono trasformarsi in tumori francamente invasivi. Le lesioni precancerose possono insorgere anche 10-20 anni prima della comparsa del tumore vero e proprio.
Le cellule cancerose, una volta formatesi, sviluppano la tendenza a diffondere nell’intero organismo dell’ospite. La loro diffusione nei tessuti vicini e lontani porta alla formazione delle cosiddette metastasi a distanza. La metastatizzazione avviene generalmente a carico dei linfonodi, ma anche del polmone, dello scheletro, del fegato e della cute.
Il tumore del distretto della testa e del colloI tumori della testa e del collo (o del distretto cervicofacciale) rappresentano il 5% di tutti i tumori. Nell’ambito delle sedi che costituiscono il distretto cervicofacciale la laringe è la sede di comparsa del tumore più frequente, seguita dal cavo orale e dalla faringe.
Il 90% dei tumori maligni della testa e del collo è rappresentato da carcinomi spinocellulari (o carcinomi a cellule squamose o epidermoidali); tuttavia, a fronte di un’apparente omogeneità, il comportamento biologico può essere estremamente variabile. Un altro 5% è rappresentato da melanomi, linfomi o sarcomi; il restante 5% da tumori con altra istologia, tra i quali i tumori delle ghiandole salivari.
L’età media di insorgenza è attorno ai 60 anni nel caso di tumori del cavo orale, della laringe o della faringe. Sono invece più giovani i pazienti portatori di sarcomi, di carcinomi delle ghiandole salivari e della tiroide.
Il 90% dei tumori maligni della testa e del collo è rappresentato da carcinomi spinocellulari (o carcinomi a cellule squamose o epidermoidali); tuttavia, a fronte di un’apparente omogeneità, il comportamento biologico può essere estremamente variabile. Un altro 5% è rappresentato da melanomi, linfomi o sarcomi; il restante 5% da tumori con altra istologia, tra i quali i tumori delle ghiandole salivari.
L’età media di insorgenza è attorno ai 60 anni nel caso di tumori del cavo orale, della laringe o della faringe. Sono invece più giovani i pazienti portatori di sarcomi, di carcinomi delle ghiandole salivari e della tiroide.
Le cause del tumore
In circa l’80% dei pazienti, la causa principale del tumore del distretto cervicofacciale consiste nell’esposizione al fumo di tabacco e nell’elevato consumo di bevande alcoliche, ancor più se associati, poiché il tabacco e l’alcol si potenziano come causa scatenante la genesi del tumore.
Il fumo di tabacco, in particolare, costituisce sicuramente il fattore di rischio più importante. La relazione tra il numero di sigarette fumate e il cancro è lineare: cioè, tanto è maggiore il numero di sigarette fumate e tanto più è prolungato il periodo di esposizione al fumo, tanto è maggiore il rischio di contrarre un tumore del distretto cervicofacciale. Questo spiega anche il motivo per il quale il paziente tende a sviluppare una seconda neoplasia dopo la raggiunta guarigione del primo tumore: il fumo e l’alcol sinergicamente determinano un danno diretto su tutta la mucosa di rivestimento delle vie aereodigestive, rendendo la mucosa “condannata” ad alterazioni che la rendono cancerosa. Tale trasformazione richiede generalmente anni prima della sua manifestazione clinica.
Il ruolo della dieta è estremamente controverso: sulla base della conoscenze disponibili si può suggerire la riduzione del contenuto di grassi, delle calorie di origine animale e del consumo alcolico e di un adeguato apporto vitaminico attraverso l’assunzione di frutta e verdura.
I tumori del cavo orale possono derivare anche da una scarsa igiene orale, da un errato posizionamento di protesi dentarie, dalla presenza di denti scheggiati, dalla masticazione di tabacco e dal fumo di pipa; in India la causa principale è la masticazione della foglia del betel. Per il tumore del labbro, l’esposizione al sole è un possibile fattore favorente. Il virus di Epstein-Barr, invece, è in stretta relazione con il carcinoma del rinofaringe o nasofaringeo. La causa virale è responsabile invece dell’insorgenza di una minoranza dei tumori del distretto cervico facciale, in particolare del tumore di quel distretto ORL defi nito orofaringe. È verosimile che la presenza del virus nei tessuti sani possa predisporre allo sviluppo del cancro, anche in assenza dell’abuso di tabacco ed alcool. Gli studi dimostrano che la presenza del virus migliorerebbe la prognosi della malattia.
Per quel che concerne il tumore dei seni paranasali, che comprendono il seno mascellare e l’etmoide, si segnala l’esposizione all’inalazione di polveri di legno e prodotti della lavorazione del cuoio. Infatti questi tumori sono riconosciuti fra le malattie da esposizione professionale. È stato documentato un eccesso di rischio anche nei lavoratori dell’industria tessile, metallurgica, metalmeccanica e chimica.
Inoltre, i pazienti che hanno ricevuto piccole dosi di radioterapia nel passato per cause diverse (acne, ingrossamento del timo o delle adenoidi) hanno una predisposizione allo sviluppo dei tumori della tiroide e delle ghiandole salivari in quanto costituiscono le sedi della pregressa irradiazione.
Si ricordi, infine, che esiste una piccola quota di pazienti per i quali non è possibile identifi care una causa ben precisa: rappresentano un piccolo gruppo di uomini e donne che, pur non avendo subito l’esposizione ai classici fattori di rischio (fumo, alcol e virus) e pur applicando uno stile di vita sano al loro vivere quotidiano, manifestano il cancro. Sono persone con spiccata ed imprevedibile fragilità genetica che favorisce l’insorgenza del tumore. Al momento, sfortunatamente, non esistono esami diagnostici che permettono di identifi care i soggetti a rischio di sviluppare la malattia, all’interno della popolazione generale sana. Questi non meglio definiti fattori genetici che favoriscono l’insorgenza del tumore rivestono un grande interesse per gli studiosi.
In circa l’80% dei pazienti, la causa principale del tumore del distretto cervicofacciale consiste nell’esposizione al fumo di tabacco e nell’elevato consumo di bevande alcoliche, ancor più se associati, poiché il tabacco e l’alcol si potenziano come causa scatenante la genesi del tumore.
Il fumo di tabacco, in particolare, costituisce sicuramente il fattore di rischio più importante. La relazione tra il numero di sigarette fumate e il cancro è lineare: cioè, tanto è maggiore il numero di sigarette fumate e tanto più è prolungato il periodo di esposizione al fumo, tanto è maggiore il rischio di contrarre un tumore del distretto cervicofacciale. Questo spiega anche il motivo per il quale il paziente tende a sviluppare una seconda neoplasia dopo la raggiunta guarigione del primo tumore: il fumo e l’alcol sinergicamente determinano un danno diretto su tutta la mucosa di rivestimento delle vie aereodigestive, rendendo la mucosa “condannata” ad alterazioni che la rendono cancerosa. Tale trasformazione richiede generalmente anni prima della sua manifestazione clinica.
Il ruolo della dieta è estremamente controverso: sulla base della conoscenze disponibili si può suggerire la riduzione del contenuto di grassi, delle calorie di origine animale e del consumo alcolico e di un adeguato apporto vitaminico attraverso l’assunzione di frutta e verdura.
I tumori del cavo orale possono derivare anche da una scarsa igiene orale, da un errato posizionamento di protesi dentarie, dalla presenza di denti scheggiati, dalla masticazione di tabacco e dal fumo di pipa; in India la causa principale è la masticazione della foglia del betel. Per il tumore del labbro, l’esposizione al sole è un possibile fattore favorente. Il virus di Epstein-Barr, invece, è in stretta relazione con il carcinoma del rinofaringe o nasofaringeo. La causa virale è responsabile invece dell’insorgenza di una minoranza dei tumori del distretto cervico facciale, in particolare del tumore di quel distretto ORL defi nito orofaringe. È verosimile che la presenza del virus nei tessuti sani possa predisporre allo sviluppo del cancro, anche in assenza dell’abuso di tabacco ed alcool. Gli studi dimostrano che la presenza del virus migliorerebbe la prognosi della malattia.
Per quel che concerne il tumore dei seni paranasali, che comprendono il seno mascellare e l’etmoide, si segnala l’esposizione all’inalazione di polveri di legno e prodotti della lavorazione del cuoio. Infatti questi tumori sono riconosciuti fra le malattie da esposizione professionale. È stato documentato un eccesso di rischio anche nei lavoratori dell’industria tessile, metallurgica, metalmeccanica e chimica.
Inoltre, i pazienti che hanno ricevuto piccole dosi di radioterapia nel passato per cause diverse (acne, ingrossamento del timo o delle adenoidi) hanno una predisposizione allo sviluppo dei tumori della tiroide e delle ghiandole salivari in quanto costituiscono le sedi della pregressa irradiazione.
Si ricordi, infine, che esiste una piccola quota di pazienti per i quali non è possibile identifi care una causa ben precisa: rappresentano un piccolo gruppo di uomini e donne che, pur non avendo subito l’esposizione ai classici fattori di rischio (fumo, alcol e virus) e pur applicando uno stile di vita sano al loro vivere quotidiano, manifestano il cancro. Sono persone con spiccata ed imprevedibile fragilità genetica che favorisce l’insorgenza del tumore. Al momento, sfortunatamente, non esistono esami diagnostici che permettono di identifi care i soggetti a rischio di sviluppare la malattia, all’interno della popolazione generale sana. Questi non meglio definiti fattori genetici che favoriscono l’insorgenza del tumore rivestono un grande interesse per gli studiosi.
La prevenzione
La prevenzione consiste nell’insieme di comportamenti da adottare allo scopo di evitare l’insorgenza della neoplasia. Nel caso specifi co del tumore della testa e del collo la prevenzione è molto semplice: non fumare, non consumare tabacco in alcuna forma e limitare l’uso di alcolici. Se il paziente è un accanito fumatore è consigliabile sottoporsi a visite otorinolaringoiatriche periodiche, magari una volta l’anno, dall’età dei 50 anni in su. Particolare attenzione deve essere rivolta anche alle comuni alterazioni dei tessuti che ricoprono la cavità della bocca: la leucoplachia e l’eritroplachia. Sono alterazioni di mucosa sana, ancora benigne, che tuttavia rischiano di trasformarsi in forme tumorali; infatti, il carcinoma spinocellulare del distretto cervicofacciale è spesso preceduto, ma non necessariamente, da lesioni precancerose singole o multiple. La leucoplachia si manifesta con una chiazza biancastra; l’eritroplachia con una chiazza rossa; entrambe sono superfi ciali, non infi ltrate e non ulcerate. I fattori cronici locali aumentano la probabilità di degenerazione in un modo signifi cativamente superiore rispetto alla mucosa sana circostante. La gravità della loro trasformazione può essere determinata unicamente con una biopsia (cioè, con l’asportazione di un frammento di tessuto).
Al momento, non è noto se una dieta particolarmente ricca di frutta e verdura, per l’elevato contenuto di agenti protetettivi, come il betacarotene, sia realmente capace di far regredire le lesioni preneoplastiche. Al contrario una dieta povera di frutta e verdura può favorire l’insorgenza di lesioni pretumorai e francamente tumorali.
Esistono anche ulteriori fattori di rischio, quali l’amianto e il nichel, soprattutto per il tumore della laringe. La prevenzione deve comprendere un’adeguata protezione del lavoratore esposto a tali agenti.
La prevenzione consiste nell’insieme di comportamenti da adottare allo scopo di evitare l’insorgenza della neoplasia. Nel caso specifi co del tumore della testa e del collo la prevenzione è molto semplice: non fumare, non consumare tabacco in alcuna forma e limitare l’uso di alcolici. Se il paziente è un accanito fumatore è consigliabile sottoporsi a visite otorinolaringoiatriche periodiche, magari una volta l’anno, dall’età dei 50 anni in su. Particolare attenzione deve essere rivolta anche alle comuni alterazioni dei tessuti che ricoprono la cavità della bocca: la leucoplachia e l’eritroplachia. Sono alterazioni di mucosa sana, ancora benigne, che tuttavia rischiano di trasformarsi in forme tumorali; infatti, il carcinoma spinocellulare del distretto cervicofacciale è spesso preceduto, ma non necessariamente, da lesioni precancerose singole o multiple. La leucoplachia si manifesta con una chiazza biancastra; l’eritroplachia con una chiazza rossa; entrambe sono superfi ciali, non infi ltrate e non ulcerate. I fattori cronici locali aumentano la probabilità di degenerazione in un modo signifi cativamente superiore rispetto alla mucosa sana circostante. La gravità della loro trasformazione può essere determinata unicamente con una biopsia (cioè, con l’asportazione di un frammento di tessuto).
Al momento, non è noto se una dieta particolarmente ricca di frutta e verdura, per l’elevato contenuto di agenti protetettivi, come il betacarotene, sia realmente capace di far regredire le lesioni preneoplastiche. Al contrario una dieta povera di frutta e verdura può favorire l’insorgenza di lesioni pretumorai e francamente tumorali.
Esistono anche ulteriori fattori di rischio, quali l’amianto e il nichel, soprattutto per il tumore della laringe. La prevenzione deve comprendere un’adeguata protezione del lavoratore esposto a tali agenti.
I sintomi
In genere, i tumori del distretto testa – collo rimangono confi nati alla sede di origine probabilmente per qualche mese; solo in un secondo tempo, la malattia infi ltra i tessuti confi nanti e poi dà origine ad un processo detto “metastatizzazione”, cioè ad una diffusione della malattia ai linfonodi del collo.
Le metastasi a distanza sono rare e, quando presenti, sono associate in genere a tumori molto avanzati o alla recidiva del tumore recidiva. Ne consegue che anche i sintomi siano correlati alla sede di insorgenza della malattia. Talora la malattia tumorale si manifesta attraverso la comparsa di un nodulo o di un gonfi ore al collo, che altro non è che un linfonodo coinvolto dalla malattia.
Il tumore della laringe è il più frequente del distretto testa-collo; la laringe rappresenta quella porzione del sistema respiratorio che in alto comunica con la la bocca e le cavità nasali e che in basso comunica con la trachea. È coinvolta nei meccanismi della respirazione, della fonazione e della deglutizione. Il tumore iniziale della laringe si manifesta più spesso con alterazioni della voce (disfonia), ma quando è più esteso può dare segno di sé anche per la comparsa di diffi coltà e di dolore alla deglutizione, che può estendersi fi no all’orecchio. Più raramente il tumore si manifesta con la mancanza di respiro: si possono avvertire senso di affanno durante la notte, sotto sforzo o, nel caso di un tumore di notevoli dimensioni, diffi coltà respiratorie persino in condizioni di riposo.
Il tumore della faringe interessa quel canale cilindrico che consente la progressione del bolo alimentare dalla bocca verso l’esofago attraverso il meccanismo della deglutizione. Il tumore della faringe può interessare una delle sue 3 porzioni: il rinofaringe (parte superiore, che merita un discorso separato - vedi oltre), l’orofaringe (parte intermedia) e l’ipofaringe (parte inferiore). Il tumore si accompagna ad una sensazione di fastidio, di corpo estraneo o di dolore alla gola, talvolta esteso all’orecchio per l’interessamento delle radici nervose, o per difficoltà a deglutire, alito fetido, voce nasale, abbondante produzione di saliva; oppure, come nella metà dei casi, esordisce con uno o più linfonodi del collo ingrossati.
Il tumore del rinofaringe esordisce con una sintomatologia piuttosto subdola: nella fase iniziale della malattia, infatti, i sintomi sono di poco rilievo. A seconda della localizzazione, il paziente può avvertire sintomi auricolari quali calo dell’udito, ronzii, fi schi, otiti recidivanti, sensazione di orecchie tappate. Spesso il primo segno di malattia è la comparsa di gonfi ore al collo che indica l’interessamento linfonodale della malattia. Più raramente il paziente può accusare sintomi di ostruzione respiratoria nasale, con sensazione di naso chiuso, abbondanti secrezioni nasali, talvolta epistassi (perdite improvvise di sangue dal naso). Nei casi di malattia più avanzata, quando la malattia sconfi na dal rinofaringe andando ad interessare la parte più profonda, cioè l’endocranio, il paziente avverte cefalea (anche violenta e non rispondente ai comuni trattamenti), perdita dell’olfatto, calo della visione o visione doppia.
Nel caso di tumore del cavo orale vengono interessati la lingua, le gengive, la superficie interna della guancia, il labbro, il pavimento della bocca, il palato o quella regione situata oltre i denti del giudizio. I sintomi sono spesso sfumati: il paziente può avvertire la presenza di una massa o di un gonfi ore; può accusare modesti sanguinamenti o riferire la presenza di piccole vesciche, ulcere o ferite che non rimarginano. Nel caso di progressione della malattia vi può essere dolore, incapacità a sporgere la lingua, deviazione della lingua o addirittura impossibilità ad aprire la bocca.
Nei tumori dei seni paranasali (cavità nasali, seno mascellare, etmoide) prevale il senso di ostruzione nasale, raffreddore persistente, frequenti epistassi. Talora, la malattia si manifesta con dolore, alterazione della sensibilità della cute del volto o paralisi (irregolarità al viso, strabismo, deviazione della lingua…), poiché la malattia può invadere i nervi, i muscoli o le cartilagini vicine.
La sintomatologia associata al tumore delle ghiandole salivari è scarsa o assente, nelle fasi iniziali; quando la malattia è estesa, i sintomi possono essere rappresentati da una massa indolente alla palpazione situata a livello della mandibola, ma anche al di sotto di essa, oppure masse all’interno del cavo orale, paralisi di metà del volto o difficoltà ad aprire la bocca.
In genere, i tumori del distretto testa – collo rimangono confi nati alla sede di origine probabilmente per qualche mese; solo in un secondo tempo, la malattia infi ltra i tessuti confi nanti e poi dà origine ad un processo detto “metastatizzazione”, cioè ad una diffusione della malattia ai linfonodi del collo.
Le metastasi a distanza sono rare e, quando presenti, sono associate in genere a tumori molto avanzati o alla recidiva del tumore recidiva. Ne consegue che anche i sintomi siano correlati alla sede di insorgenza della malattia. Talora la malattia tumorale si manifesta attraverso la comparsa di un nodulo o di un gonfi ore al collo, che altro non è che un linfonodo coinvolto dalla malattia.
Il tumore della laringe è il più frequente del distretto testa-collo; la laringe rappresenta quella porzione del sistema respiratorio che in alto comunica con la la bocca e le cavità nasali e che in basso comunica con la trachea. È coinvolta nei meccanismi della respirazione, della fonazione e della deglutizione. Il tumore iniziale della laringe si manifesta più spesso con alterazioni della voce (disfonia), ma quando è più esteso può dare segno di sé anche per la comparsa di diffi coltà e di dolore alla deglutizione, che può estendersi fi no all’orecchio. Più raramente il tumore si manifesta con la mancanza di respiro: si possono avvertire senso di affanno durante la notte, sotto sforzo o, nel caso di un tumore di notevoli dimensioni, diffi coltà respiratorie persino in condizioni di riposo.
Il tumore della faringe interessa quel canale cilindrico che consente la progressione del bolo alimentare dalla bocca verso l’esofago attraverso il meccanismo della deglutizione. Il tumore della faringe può interessare una delle sue 3 porzioni: il rinofaringe (parte superiore, che merita un discorso separato - vedi oltre), l’orofaringe (parte intermedia) e l’ipofaringe (parte inferiore). Il tumore si accompagna ad una sensazione di fastidio, di corpo estraneo o di dolore alla gola, talvolta esteso all’orecchio per l’interessamento delle radici nervose, o per difficoltà a deglutire, alito fetido, voce nasale, abbondante produzione di saliva; oppure, come nella metà dei casi, esordisce con uno o più linfonodi del collo ingrossati.
Il tumore del rinofaringe esordisce con una sintomatologia piuttosto subdola: nella fase iniziale della malattia, infatti, i sintomi sono di poco rilievo. A seconda della localizzazione, il paziente può avvertire sintomi auricolari quali calo dell’udito, ronzii, fi schi, otiti recidivanti, sensazione di orecchie tappate. Spesso il primo segno di malattia è la comparsa di gonfi ore al collo che indica l’interessamento linfonodale della malattia. Più raramente il paziente può accusare sintomi di ostruzione respiratoria nasale, con sensazione di naso chiuso, abbondanti secrezioni nasali, talvolta epistassi (perdite improvvise di sangue dal naso). Nei casi di malattia più avanzata, quando la malattia sconfi na dal rinofaringe andando ad interessare la parte più profonda, cioè l’endocranio, il paziente avverte cefalea (anche violenta e non rispondente ai comuni trattamenti), perdita dell’olfatto, calo della visione o visione doppia.
Nel caso di tumore del cavo orale vengono interessati la lingua, le gengive, la superficie interna della guancia, il labbro, il pavimento della bocca, il palato o quella regione situata oltre i denti del giudizio. I sintomi sono spesso sfumati: il paziente può avvertire la presenza di una massa o di un gonfi ore; può accusare modesti sanguinamenti o riferire la presenza di piccole vesciche, ulcere o ferite che non rimarginano. Nel caso di progressione della malattia vi può essere dolore, incapacità a sporgere la lingua, deviazione della lingua o addirittura impossibilità ad aprire la bocca.
Nei tumori dei seni paranasali (cavità nasali, seno mascellare, etmoide) prevale il senso di ostruzione nasale, raffreddore persistente, frequenti epistassi. Talora, la malattia si manifesta con dolore, alterazione della sensibilità della cute del volto o paralisi (irregolarità al viso, strabismo, deviazione della lingua…), poiché la malattia può invadere i nervi, i muscoli o le cartilagini vicine.
La sintomatologia associata al tumore delle ghiandole salivari è scarsa o assente, nelle fasi iniziali; quando la malattia è estesa, i sintomi possono essere rappresentati da una massa indolente alla palpazione situata a livello della mandibola, ma anche al di sotto di essa, oppure masse all’interno del cavo orale, paralisi di metà del volto o difficoltà ad aprire la bocca.
La diagnosi
La diagnosi di tumore della testa e del collo si avvale della clinica e di esami strumentali che permettono di confermare o meno la presenza della malattia sospettata. In presenza dei sintomi o dei segni sopra indicati, spesso rilevati anche dal dentista, il medico di famiglia invierà il caso per un’accurata visita specialistica e definire eventualmente gli esami cui sottoporsi per fare una diagnosi. Le procedure diagnostiche e di stadiazione più comuni vengono qui elencate.
Visita clinica: può essere eseguita con l’esplorazione del cavo orale, o, nel caso di strutture non accessibili ad occhio nudo, con l’impiego di un fi broscopio ottico. La visita con il fibroscopio è una tecnica endoscopica (che signifi ca “guardare dentro”), poiché consiste nell’impiego di un tubicino flessibile, dotato di illuminazione propria all’estremità, che viene introdotto nelle fosse nasali per permettere di esplorare tutto il distretto otorinolaringoiatrico non valutabile all’esterno. È utile soprattutto per lo studio della faringe, della laringe e dei seni paranasali. L’impiego del fi broscopio permette anche di eseguire direttamente la biopsia. La visita clinica, inoltre, deve includere anche la palpazione della lesione sospetta, per valutare il grado di infi ltrazione della malattia. È necessario infine un’accurata esplorazione delle stazioni linfonodali tramite la palpazione del collo, poiché permette di valutare l’eventuale estensione di malattia ai linfonodi.
Biopsia: consiste nel prelevare un piccolo frammento di tessuto “sospetto” che verrà inviato in laboratorio per farlo analizzare al microscopio; è una procedura diagnostica indispensabile per fare diagnosi di tumore ed inoltre precisa l’istologia della malattia.
Endoscopia in narcosi: qualora la malattia non sia facilmente esplorabile o il paziente non sia facilmente visitabile a causa dei rifl essi scatenati dalle manovre eseguite dal medico in bocca, il prelievo bioptico deve essere eseguito con il paziente addormentato. In questo modo, si può effettuare anche una valutazione accurata dell’estensione della malattia ed eventualmente individuare la presenza di un secondo tumore.
Agoaspirato: Si tratta di un prelievo di tessuto effettuato mediante un ago sottile. Può essere eseguito anche sotto guida ecografica.
Una volta diagnosticata la presenza del tumore e una volta accertata la natura dello stesso, il paziente viene sottoposto ad ulteriori accertamenti per verificare l’estensione della malattia; l’insieme di tali esami prende il nome di “stadiazione”. Essa si avvale di:
Ecografia: può essere utile per lo studio dei linfonodi del collo. È un esame semplice, innocuo e di rapida esecuzione. I suoi limiti sono costituiti dal fatto che non è possibile una differenziazione accurata tra l’ipertrofi a reattiva (cioè, una semplice infi ammazione) e l’invasione tumorale del linfonodo.
TC (Tomografi a Computerizzata) o RM (Risonanza Magnetica), entrambe con mezzo di contrasto, rappresentano una procedura fondamentale poiché permettono di valutare l’estensione della malattia, fornendo informazioni dettagliate riguardo l’infi ltrazione in profondità e i linfonodi del collo.
Radiografia del torace: è fondamentale per escludere la presenza di metastasi nel polmone o per escludere la contemporanea presenza di un tumore polmonare (il più frequente nella popolazione maschile, specie se fumatrice); inoltre è utile per la valutazione preoperatoria del paziente.
Esofagogastroscopia: dovrebbe essere eseguita routinariamente nei tumori dell’ipofaringe, per l’elevata incidenza di seconde neoplasie situate contemporaneamente a livello dell’esofago.
PET (Tomografi a ad Emissione di Positroni): l’introduzione di un radionuclide (un liquido radioattivo zuccherato, di cui sono avide le cellule tumorali) viene effettuata tramite una vena del braccio. Tale metodica è molto utile perché permette di indagare tutti gli organi a distanza, consentendo di identifi care eventuali sedi di malattia; essa, inoltre, permette la ricerca di neoplasie in presenza di metastasi ai linfonodi del collo in cui non sia rilevabile il tumore primitivo.
Analisi molecolari: per il momento solo alcuni tumori del distretto cervicofacciale possono benefi ciare di alcune specifi che analisi molecolari.
La diagnosi di tumore della testa e del collo si avvale della clinica e di esami strumentali che permettono di confermare o meno la presenza della malattia sospettata. In presenza dei sintomi o dei segni sopra indicati, spesso rilevati anche dal dentista, il medico di famiglia invierà il caso per un’accurata visita specialistica e definire eventualmente gli esami cui sottoporsi per fare una diagnosi. Le procedure diagnostiche e di stadiazione più comuni vengono qui elencate.
Visita clinica: può essere eseguita con l’esplorazione del cavo orale, o, nel caso di strutture non accessibili ad occhio nudo, con l’impiego di un fi broscopio ottico. La visita con il fibroscopio è una tecnica endoscopica (che signifi ca “guardare dentro”), poiché consiste nell’impiego di un tubicino flessibile, dotato di illuminazione propria all’estremità, che viene introdotto nelle fosse nasali per permettere di esplorare tutto il distretto otorinolaringoiatrico non valutabile all’esterno. È utile soprattutto per lo studio della faringe, della laringe e dei seni paranasali. L’impiego del fi broscopio permette anche di eseguire direttamente la biopsia. La visita clinica, inoltre, deve includere anche la palpazione della lesione sospetta, per valutare il grado di infi ltrazione della malattia. È necessario infine un’accurata esplorazione delle stazioni linfonodali tramite la palpazione del collo, poiché permette di valutare l’eventuale estensione di malattia ai linfonodi.
Biopsia: consiste nel prelevare un piccolo frammento di tessuto “sospetto” che verrà inviato in laboratorio per farlo analizzare al microscopio; è una procedura diagnostica indispensabile per fare diagnosi di tumore ed inoltre precisa l’istologia della malattia.
Endoscopia in narcosi: qualora la malattia non sia facilmente esplorabile o il paziente non sia facilmente visitabile a causa dei rifl essi scatenati dalle manovre eseguite dal medico in bocca, il prelievo bioptico deve essere eseguito con il paziente addormentato. In questo modo, si può effettuare anche una valutazione accurata dell’estensione della malattia ed eventualmente individuare la presenza di un secondo tumore.
Agoaspirato: Si tratta di un prelievo di tessuto effettuato mediante un ago sottile. Può essere eseguito anche sotto guida ecografica.
Una volta diagnosticata la presenza del tumore e una volta accertata la natura dello stesso, il paziente viene sottoposto ad ulteriori accertamenti per verificare l’estensione della malattia; l’insieme di tali esami prende il nome di “stadiazione”. Essa si avvale di:
Ecografia: può essere utile per lo studio dei linfonodi del collo. È un esame semplice, innocuo e di rapida esecuzione. I suoi limiti sono costituiti dal fatto che non è possibile una differenziazione accurata tra l’ipertrofi a reattiva (cioè, una semplice infi ammazione) e l’invasione tumorale del linfonodo.
TC (Tomografi a Computerizzata) o RM (Risonanza Magnetica), entrambe con mezzo di contrasto, rappresentano una procedura fondamentale poiché permettono di valutare l’estensione della malattia, fornendo informazioni dettagliate riguardo l’infi ltrazione in profondità e i linfonodi del collo.
Radiografia del torace: è fondamentale per escludere la presenza di metastasi nel polmone o per escludere la contemporanea presenza di un tumore polmonare (il più frequente nella popolazione maschile, specie se fumatrice); inoltre è utile per la valutazione preoperatoria del paziente.
Esofagogastroscopia: dovrebbe essere eseguita routinariamente nei tumori dell’ipofaringe, per l’elevata incidenza di seconde neoplasie situate contemporaneamente a livello dell’esofago.
PET (Tomografi a ad Emissione di Positroni): l’introduzione di un radionuclide (un liquido radioattivo zuccherato, di cui sono avide le cellule tumorali) viene effettuata tramite una vena del braccio. Tale metodica è molto utile perché permette di indagare tutti gli organi a distanza, consentendo di identifi care eventuali sedi di malattia; essa, inoltre, permette la ricerca di neoplasie in presenza di metastasi ai linfonodi del collo in cui non sia rilevabile il tumore primitivo.
Analisi molecolari: per il momento solo alcuni tumori del distretto cervicofacciale possono benefi ciare di alcune specifi che analisi molecolari.
La stadiazione della malattia, quindi, è costituita dalla successione di visite ed esami che permettono di defi nire lo stadio del tumore, cioè le sue dimensioni, l’invasione dei tessuti circostanti e la presenza di metastasi a carico dei linfonodi del collo e degli organi a distanza. Essa è indispensabile per definire la terapia più adeguata, che può variare profondamente a seconda dello stadio di malattia.
La stadiazione di malattia può essere sintetizzata con il sistema TNM, che descrive separatamente le 3 componenti della malattia tumorale:
• T indica il tumore primitivo;
• N indica i linfonodi regionali;
• M indica le metastasi a distanza.
Ne consegue che il tumore primitivo avrà differenti gradi di estensione locale; lo stesso vale per l’invasione linfonodale; per le metastasi a distanza si defi nisce la loro presenza ed eventualmente la loro sede.
Il trattamento multidisciplinare
La stadiazione di malattia può essere sintetizzata con il sistema TNM, che descrive separatamente le 3 componenti della malattia tumorale:
• T indica il tumore primitivo;
• N indica i linfonodi regionali;
• M indica le metastasi a distanza.
Ne consegue che il tumore primitivo avrà differenti gradi di estensione locale; lo stesso vale per l’invasione linfonodale; per le metastasi a distanza si defi nisce la loro presenza ed eventualmente la loro sede.
Il trattamento multidisciplinare
La cura dei tumori della testa e del collo è oggi sempre più un trattamento multidisciplinare, in cui il chirurgo, il radioterapista e l’oncologo medico collaborano strettamente per ottenere un successo completo. Questo vale principalmente per i tumori più avanzati. Di questo gruppo multidisciplinare fanno parte anche altre figure professionali come il nutrizionista, il riabilitatore (logopedista), il terapista del dolore, il dentista, lo psicologo e l’assistente sociale. Tali specialisti formano un gruppo di lavoro per decidere insieme la terapia o la combinazione di terapie giudicate più appropriate per il paziente, arrivando ad una decisione clinica multidisciplinare (risultato, cioè, del confronto di più specialisti). Il trattamento combinato, quando indicato, permette al paziente una migliore possibilità di cura ed una maggiore probabilità di guarigione.
Per il tumore testa-collo esistono diverse terapie, che possono essere impiegate singolarmente o insieme. La scelta della cura più appropriata dipende da diversi fattori:
• la sede in cui è situato il tumore;
• l’estensione del tumore;
• la rapidità con cui si è diffuso;
• le condizioni di salute generale;
• i risultati estetici e funzionali;
• la preferenza del paziente.
Per il tumore testa-collo esistono diverse terapie, che possono essere impiegate singolarmente o insieme. La scelta della cura più appropriata dipende da diversi fattori:
• la sede in cui è situato il tumore;
• l’estensione del tumore;
• la rapidità con cui si è diffuso;
• le condizioni di salute generale;
• i risultati estetici e funzionali;
• la preferenza del paziente.
La chirurgia
La chirurgia è una delle forme di trattamento possibile solo quando questa può essere radicale, cioè quando il tumore, in genere insieme con i linfonodi del collo, può essere asportato in modo completo. Solo in queste condizioni la chirurgia offre garanzie di guarigione. La presenza di metastasi linfonodali, palesi o occulte, sono particolarmente frequenti e condizionano la prognosi, poiché riducono di oltre il 50% le probabilità di guarigione della neoplasia, soprattutto quando coesiste la rottura della capsula linfonodale con l’invasione dei tessuti del collo attorno ai linfonodi. In queste circostanze al trattamento chirurgico dovrà seguire un trattamento combinato chemioradiante postoperatorio. Esistono oggi possibilità di evitare l’intervento chirurgico nel caso del tumore avanzato della laringe, dell’ipofaringe e dell’orofaringe con trattamenti combinati chemioradianti la cui applicazione consente probabilità di guarigione del tutto simili a quelle della chirurgia. La scelta terapeutica deve comunque essere affi data ad una equipe multidisciplinare e la discussione deve oggi senz’altro comprendere anche le preferenze del paziente anche perché le potenziali sequele di entrambi i trattamenti devono essere esposte e discusse con il paziente stesso.
LE SEQUELE DEL TRATTAMENTO
L’intervento chirugico per l’asportazione del tumore può coinvolgere i tessuti della faccia, della bocca, gola, i nervi della faccia e il collo. L’estensione della malattia può richiedere a volte interventi chirurgici piuttosto demolitivi. Qualora venga asportata una parte considerevole, possono rendersi necessari interventi ricostruttivi di chirurgia plastica anche molto sofi sticati, per colmare il difetto prodotto dall’asportazione del tumore con l’obiettivo di ottenere il migliore risultato funzionale ed estetico. A seconda del tipo di intervento necessario verranno prospettate dal chirurgo diverse possibili sequele legate all’intervento chirurgico e le possibilità di riabilitazione. In generale si potranno avere problemi di masticazione, di deglutizione, fonazione, problemi di mobilità della spalla ed infi ne anche estetici.
La chirurgia è una delle forme di trattamento possibile solo quando questa può essere radicale, cioè quando il tumore, in genere insieme con i linfonodi del collo, può essere asportato in modo completo. Solo in queste condizioni la chirurgia offre garanzie di guarigione. La presenza di metastasi linfonodali, palesi o occulte, sono particolarmente frequenti e condizionano la prognosi, poiché riducono di oltre il 50% le probabilità di guarigione della neoplasia, soprattutto quando coesiste la rottura della capsula linfonodale con l’invasione dei tessuti del collo attorno ai linfonodi. In queste circostanze al trattamento chirurgico dovrà seguire un trattamento combinato chemioradiante postoperatorio. Esistono oggi possibilità di evitare l’intervento chirurgico nel caso del tumore avanzato della laringe, dell’ipofaringe e dell’orofaringe con trattamenti combinati chemioradianti la cui applicazione consente probabilità di guarigione del tutto simili a quelle della chirurgia. La scelta terapeutica deve comunque essere affi data ad una equipe multidisciplinare e la discussione deve oggi senz’altro comprendere anche le preferenze del paziente anche perché le potenziali sequele di entrambi i trattamenti devono essere esposte e discusse con il paziente stesso.
LE SEQUELE DEL TRATTAMENTO
L’intervento chirugico per l’asportazione del tumore può coinvolgere i tessuti della faccia, della bocca, gola, i nervi della faccia e il collo. L’estensione della malattia può richiedere a volte interventi chirurgici piuttosto demolitivi. Qualora venga asportata una parte considerevole, possono rendersi necessari interventi ricostruttivi di chirurgia plastica anche molto sofi sticati, per colmare il difetto prodotto dall’asportazione del tumore con l’obiettivo di ottenere il migliore risultato funzionale ed estetico. A seconda del tipo di intervento necessario verranno prospettate dal chirurgo diverse possibili sequele legate all’intervento chirurgico e le possibilità di riabilitazione. In generale si potranno avere problemi di masticazione, di deglutizione, fonazione, problemi di mobilità della spalla ed infi ne anche estetici.
La radioterapia
La radioterapia è un trattamento che ha lo scopo di distruggere le cellule tumorali utilizzando delle radiazioni ionizzanti generate da un apparecchio apposito. Le tecniche più moderne permettono di concentrare le radiazioni solo nella zona tumorale, risparmiando i tessuti sani circostanti.
La radioterapia può essere erogata da una macchina esterna all’organismo (radioterapia a fasci esterni) o la sostanza radioattiva può essere immessa direttamente nella lesione per mezzo di tubicini di plastica (brachiterapia o interstiziale).
La radioterapia può essere impiegata:
- da sola, con intento curativo, nel caso di tumori di piccole dimensioni; in casi selezionati, pertanto, la radioterapia deve essere considerata la scelta terapeutica d’elezione, riservando la chirurgia come scelta imprescindibile nei casi di recidiva locale dopo la radioterapia stessa;
- in alternativa alla chirurgia, in alcune possibili situazioni:
1. nel caso di tumori di piccole dimensioni;
2. in associazione alla chemioterapia, con l’intento di evitare interventi chirugici mutilanti e preservare la funzionalità d’organo;
- nel post-operatorio, per migliorare i risultati della chirurgia, laddove permangono i dubbi sulla radicalità della malattia o laddove il rischio di ripresa della malattia sia signifi cativamente elevato (a causa di margini chirurgici infi ltrati, della presenza di malattia microscopica residua, di tumori in fase avanzata o dell’interessamento cospicuo dei linfonodi del collo o della rottura della capsula linfonodale). Le dosi necessarie per il controllo della malattia microscopica variano con il tipo e la sede del tumore, ma sono inferiori a quelle necessarie per il controllo della malattia macroscopica;
- in associazione alla terapia a bersaglio molecolare: l’associazione con Cetuximab (un anticorpo monoclonale, vedi oltre) alla radioterapia è di recente introduzione; gli studi clinici dimostrano che utilizzando
tale associazione il controllo locoregionale della malattia e la sopravvivenza dei pazienti sono migliori rispetto alla sola radioterapia;
- in pazienti con malattia localmente estesa, con finalità palliativa, non suscettibile ad intervento chirugico;
- nel controllo delle lesioni metastatiche sintomatiche.
La tecnica utilizzata per il trattamento radioterapico dei tumori del distretto cervicofacciale è attualmente in una fase particolarmente dinamica e in continua evoluzione.
Il trattamento convenzionale prevede che la radioterapia duri 6-7 settimane: si tratta di sedute giornaliere, dal lunedì al venerdì, sabato e domenica esclusi. Proprio per l’impegno quotidiano richiesto, è necessario che il paziente risieda nelle vicinanze del Centro in cui vengono eseguite le applicazioni di radioterapia, almeno per tutta la durata del trattamento. Alcuni tra i Centri più specializzati permettono di effettuare la cosiddetta radioterapia ad intensità modulata o IMRT: in genere questo tipo di radioterapia consente di effettuare un trattamento più mirato, con un notevole risparmio in termini di tossicità.
La radioterapia postoperatoria dovrebbe essere avviata entro 6 settimane dalla chirurgia per garantire le maggiori probabilità di guarigione.
La radioterapia è un trattamento che ha lo scopo di distruggere le cellule tumorali utilizzando delle radiazioni ionizzanti generate da un apparecchio apposito. Le tecniche più moderne permettono di concentrare le radiazioni solo nella zona tumorale, risparmiando i tessuti sani circostanti.
La radioterapia può essere erogata da una macchina esterna all’organismo (radioterapia a fasci esterni) o la sostanza radioattiva può essere immessa direttamente nella lesione per mezzo di tubicini di plastica (brachiterapia o interstiziale).
La radioterapia può essere impiegata:
- da sola, con intento curativo, nel caso di tumori di piccole dimensioni; in casi selezionati, pertanto, la radioterapia deve essere considerata la scelta terapeutica d’elezione, riservando la chirurgia come scelta imprescindibile nei casi di recidiva locale dopo la radioterapia stessa;
- in alternativa alla chirurgia, in alcune possibili situazioni:
1. nel caso di tumori di piccole dimensioni;
2. in associazione alla chemioterapia, con l’intento di evitare interventi chirugici mutilanti e preservare la funzionalità d’organo;
- nel post-operatorio, per migliorare i risultati della chirurgia, laddove permangono i dubbi sulla radicalità della malattia o laddove il rischio di ripresa della malattia sia signifi cativamente elevato (a causa di margini chirurgici infi ltrati, della presenza di malattia microscopica residua, di tumori in fase avanzata o dell’interessamento cospicuo dei linfonodi del collo o della rottura della capsula linfonodale). Le dosi necessarie per il controllo della malattia microscopica variano con il tipo e la sede del tumore, ma sono inferiori a quelle necessarie per il controllo della malattia macroscopica;
- in associazione alla terapia a bersaglio molecolare: l’associazione con Cetuximab (un anticorpo monoclonale, vedi oltre) alla radioterapia è di recente introduzione; gli studi clinici dimostrano che utilizzando
tale associazione il controllo locoregionale della malattia e la sopravvivenza dei pazienti sono migliori rispetto alla sola radioterapia;
- in pazienti con malattia localmente estesa, con finalità palliativa, non suscettibile ad intervento chirugico;
- nel controllo delle lesioni metastatiche sintomatiche.
La tecnica utilizzata per il trattamento radioterapico dei tumori del distretto cervicofacciale è attualmente in una fase particolarmente dinamica e in continua evoluzione.
Il trattamento convenzionale prevede che la radioterapia duri 6-7 settimane: si tratta di sedute giornaliere, dal lunedì al venerdì, sabato e domenica esclusi. Proprio per l’impegno quotidiano richiesto, è necessario che il paziente risieda nelle vicinanze del Centro in cui vengono eseguite le applicazioni di radioterapia, almeno per tutta la durata del trattamento. Alcuni tra i Centri più specializzati permettono di effettuare la cosiddetta radioterapia ad intensità modulata o IMRT: in genere questo tipo di radioterapia consente di effettuare un trattamento più mirato, con un notevole risparmio in termini di tossicità.
La radioterapia postoperatoria dovrebbe essere avviata entro 6 settimane dalla chirurgia per garantire le maggiori probabilità di guarigione.
GLI EFFETTI COLLATERALI
Gli effetti collaterali indotti dalla radioterapia possono essere distinti in acuti (cioè, immediati) o a distanza (cioè, tardivi). L’entità di tutti gli effetti collaterali è sempre direttamente proporzionale all’estensione del volume di trattamento radioterapico, cioè agli organi e ai tessuti coinvolti dalla radioterapia.
1. Effetti collaterali acuti: Le tossicità acute dipendono dalle sedi tumorali irradiate e dalle tecniche di irradiazione scelte; esse compaiono generalmente dopo 2-3 settimane dall’avvio del trattamento.
Mucosite: è un’infiammazione della bocca e della faringe, causata da un danno dei tessuti indotto dalla radioterapia: questo danno si manifesta con ulcerazioni ed erosioni con possibile sovrainfezione da parte di microorganismi (spesso funghi). In un secondo momento, segue la fase di riparazione completa del danno alla mucosa. Il tempo necessario per il ripristino dell’integrità dei tessuti dipende da determinati fattori di rischio, quali una cattiva igiene orale, la presenza di protesi dentarie inadeguate o di denti scheggiati, lo stato nutrizionale, la sede della neoplasia, il fumo e l’assunzione di alcol. Un’accurata igiene della bocca dopo i pasti (meglio se con dentifricio contenente fluoro, filo interdentale e collutori non irritanti) e la bonifica della bocca prima dell’avvio della radioterapia, riduce il rischio di mucosite. Il rischio di mucosite, inoltre, è evidente nei pazienti che ricevono dosi cumulative di radioterapia maggiori di 50 Gy o che sono sottoposti ad un concomitante trattamento chemioterapico. I pazienti che sviluppano una mucosite severa sono anche a maggior rischio di ospedalizzazione. È poi severamente consigliata l’abolizione del fumo di sigaretta, poiché il fumo causa a sua volta irritazione delle mucose rendendo persino necessaria l’interruzione delle cure.
Alterazioni cutanee: l’arrossamento cutaneo e l’iperpigmentazione (cioè, una pelle scura nella zona d’irradiazione) si manifestano acutamente con la desquamazione ed escoriazioni della cute. Le alterazioni cutanee sono destinate a risolversi completamente con il tempo.
Disfagia: il termine “disfagia” indica la diffi coltà ad alimentarsi per un difetto di deglutizione. La presenza di uno stato di malnutrizione, antecedente l’avvio delle cure, causato dalla malattia, o indotto dalla radioterapia, pregiudica l’effi cacia della terapia antitumorale in atto. Per questo motivo, onde ottenere il massimo risultato possibile dai trattamenti in atto, il paziente deve essere adeguatamente nutrito. Pertanto, poiché è difficile risolvere il problema con semplici consigli dietetici, in caso di riconoscimento di uno stato di deperimento nutrizionale, il paziente deve essere aiutato con: • la nutrizione enterale che consente l’apporto di nutrienti simulando l’alimentazione per bocca; si avvale di specifi ci dispositivi, quali il sondino nasogastrico, la sonda gastrostomica percutanea e quella digiunale. Il sondino nasogastrico è un tubicino flessibile di silicone che viene introdotto direttamente nelle cavità nasali fino a raggiungere lo stomaco: è una procedura estremamente semplice, che non richiede l’uso dell’anestesia e che si svolge in pochissimi minuti. Il suo posizionamento è sempre temporaneo: si consiglia di rimuoverlo entro 1-2 mesi, per il rischio di piccole ulcere lungo il tratto digestivo. Quando poi il paziente riprende ad alimentarsi in modo adeguato per bocca, esso viene rimosso; nel caso in cui, invece, la malattia renda diffi cile la ripresa dell’alimentazione o il suo utilizzo venga protratto nel tempo, esso viene sostituito dalla sonda gastrica o digiunale.
La gastrostomia (cioè, la sonda introdotta nello stomaco) o la digiunostomia (cioè, la sonda introdotta direttamente nel primo tratto dell’intestino defi nito digiuno) richiede l’impiego dell’anestesia, poiché si mette in comunicazione la cavità gastrica o intestinale con la parete addominale. Rispetto al sondino nasogastrico, entrambe permettono un maggior apporto di nutrienti e un minor impatto estetico (il tubicino che fuoriesce dallo stomaco rimane coperto dai vestiti). La sua presenza può essere temporanea o defi nitiva a seconda dell’evoluzione della malattia. • in alcuni casi è necessaria anche la nutrizione parenterale: essa consiste nella nutrizione per via endovenosa; permette un adeguato apporto di calorie e di proteine, ma non a lungo termine.
Dolore: la deglutizione in presenza di mucosite è fonte di dolore per il paziente; si renderà pertanto necessario avviare una terapia antidolorifica importante, anche con l’impiego di oppioidi.
Edema: il rigonfi amento di alcune strutture della laringe può essere reversibile con l’impiego di cortisone o così imponente e refrattario alle cure mediche da rendere necessaria la tracheotomia. La tracheotomia è una comunicazione realizzata tramite un’incisione a metà del collo per consentire la respirazione; la sua effettuazione è una complicazione rara e non superiore al 5% dei casi trattati. Una volta regredito l’edema, accertata la ripresa spontanea della respirazione, il tracheostoma può essere rimosso. A volte non è possibile rimuovere la tracheotomia perché i tessuti sono stati irreversibilmente alterati dal trattamento radiante o chemioradiante.
2. Effetti collaterali tardivi:
Xerostomia: la secchezza della bocca è un fenomeno frequente ed è attribuibile al danno indotto dalla radioterapia sulle ghiandole salivari; il paziente avverte una riduzione signifi cativa della salivazione, con conseguente scarsa gratificazione gustativa all’introduzione degli alimenti, fino alla perdita permanente del gusto; l’accurata igiene della bocca e la rimozione della patina depositata permettono un miglioramento temporaneo del sintomo.
Danni dentari: soprattutto se prima dell’avvio del trattamento radiante non si sia proceduto ad una adeguata bonifica dentaria.
Fibrosi sottocutanea e teleangectasia: la zona irradiata può diventare dura e grinzosa, fino ad assumere una colorazione grigiastra, con la comparsa in superficie di piccoli capillari, conseguenza di una dilatazione permanente dei vasi sanguigni. Talora i tessuti irradiati perdono a tal punto la loro elasticità che il paziente può accusare severe diffi coltà a deglutire e, in qualche raro caso, persino a respirare, rendendo necessaria la tracheotomia.
Necrosi da radiazione dei tessuti molli e dell’osso: in qualche raro caso la fi brosi indotta da radioterapia può sfociare in una necrosi, cioè la morte, del tessuto. In questi casi è possibile dover ricorrere ad un trattamento chirurgico.
Ototossicità (riduzione dell’udito): questo è un rischio solo in alcuni casi cioè in caso di tumore rinofaringeo, soprattutto ove al trattamento radiante venga combinato quello con cisplatino.
Ipotiroidismo: qualora nel campo di irrdiazione vi sia ricompresa la tiroide è possibile che col tempo si sviluppi la carenza di ormoni tiroidei.
La chemioterapia
La chemioterapia è un trattamento sistemico perché il farmaco entra nella circolazione sanguigna e si diffonde nell’organismo, raggiungendo tutte le cellule tumorali presenti.
La chemioterapia può essere utilizzata:
Come neoadiuvante, defi nita anche di induzione, nel senso che precede la chirurgia o la radioterapia, allo scopo di ridurre le dimensioni del tumore, per poi asportarlo o irradiarlo più agevolmente. In realtà, gli studi clinici fi nora pubblicati non sono stati in grado di dimostrare i vantaggi sicuri in termine di sopravvivenza. Allo stato attuale essa dovrebbe essere impiegata solo all’interno di studi clinici.
In concomitanza alla radioterapia, cioè in associazione; la somministrazione simultanea di chemioterapici e della radioterapia sfrutta le proprietà radiosensibilizzanti di molti farmaci, soprattutto del cisplatino. Ne deriva che il trattamento chemioradioterapico migliora la sopravvivenza globale rispetto alla sola radioterapia.
Come adiuvante, cioè nel postoperatorio, per distruggere eventuali cellule residue e per migliorare la sopravvivenza dopo chirurgia, in pazienti operati con intenti di radicalità, ma a rischio di ripresa di malattia; tale chemioterapia si associa alla radioterapia.
In fase palliativa, per ridurre i sintomi legati ad una malattia localmente estesa o alla presenza di metastasi, cioè in caso di malattia non più curabile con chirugia e/o radioterapia.
I chemioterapici più frequentemente utilizzati e di sicura effi cacia sono i derivati del Platino (Cisplatino e Carboplatino) e il 5-Fluorouracile, che possono essere usati da soli o in associazione. Ad essi, si affi ancano altri chemioterapici come i taxani. I farmaci possono essere utilizzati da soli o in associazione; in caso di trattamento in fase palliativa le combinazioni di più farmaci offrono maggiori percentuali di risposta rispetto all’uso dei singoli agenti.
Non esiste un trattamento codifi cato; nei pazienti in condizioni generali scadute o con polipatologie associate si privilegia la monochemioterapia; nei pazienti in buone condizioni e senza importanti patologie associate la polichemioterapia è il trattamento di scelta.
Quando al contrario la chemioterapia viene associata alla radioterapia si usa in genere un unico farmaco, ad esempio il cisplatino.
GLI EFFETTI COLLATERALI
La chemioterapia può produrre un’ampia varietà di effetti tossici sulle cellule normali. Gli effetti collaterali più comuni sono:
1. Sintomi costituzionali
L’assenza di energia e l’affaticabilità nello svolgere le normali azioni quotidiane.
2. Tossicità dermatologica
Alopecia: consiste nella perdita completa dei peli e dei capelli, che comunque ricrescono dopo la fine della cura. Per quei regimi chemioterapici che non determinano la perdita completa dei capelli si può verifi care comunque una spiccata diradazione ed un evidente assottigliamento dei capelli. In questi casi, è opportuno usare spazzole morbide, usare shampoo neutri per lavarli, non tingere i capelli e non fare la permanente.
Alterazioni delle unghie: le unghie possono diventare fragili, scagliarsi o solcarsi; esse riprenderanno il loro aspetto normale qualche mese dopo la conclusione del trattamento.
Flebite: è una reazione irritante locale, dovuta allo stravaso di chemioterapici (defi niti “vescicanti”), che fuoriescono durante l’infusione, causando un danno dei tessuti, fi no alla necrosi. L’infiammazione della vena durante la somministrazione del farmaco si può manifestare con bruciore, dolore, eritema, fino alla formazione di un cordone arrossato e dolente lungo il decorso della vena stessa.
Eritrodistesia palmo-plantare: è una sindrome rara, caratterizzata da aree arrossate, molto dolenti, di desquamazione cutanea, localizzate al palmo delle mani e alle piante dei piedi; essa è dovuta alla carenza congenita di un enzima necessario per l’eliminazione del chemioterapico.
3. Tossicità gastrointestinale
L’alterazione del gusto: la sensazione di sapore metallico in bocca, l’avversione verso particolari cibi o bevande, la perdita dell’appetito sono situazioni piuttosto comuni in corso di chemioterapia.
Nausea e/o vomito: è una reazione spontanea messa in atto dall’organismo. Esistono 3 tipi diversi di nausea e vomito indotti dalla chemioterapia: 1. anticipatori: i sintomi subentrano prima di sottoporsi alla chemioterapia, generalmente scatenati dalla vista e dell’odore del luogo in cui avviene la somministrazione di chemioterapia; 2. acuti: i sintomi compaiono nelle prime 24 ore; 3. tardivi: i sintomi si manifestano da 2 a 5 giorni dalla fi ne del trattamento. Il rischio del vomito dipende dal tipo di chemioterapia e da alcuni fattori individuali: i pazienti sotto i 50 anni e le donne, soprattutto se hanno sofferto di nausea durante la gravidanza o se soffrono di mal d’auto, sono particolarmente esposte al vomito; gli alcolisti, invece, soffrono meno la nausea e il vomito indotti da chemioterapia. Per tali disturbi, esiste un’ampia gamma di antiemetici, cioè di farmaci antivomito, che verranno consigliati dal medico di riferimento. Esistono anche consigli pratici per ridurre al minimo questi comuni affetti collaterali: • mangiare cibi asciutti, quali pane, pasta o riso in bianco, toast, cracker, facilmente digeribili; • consumare cibi in modeste quantità e spesso; • non mangiare forzatamente; • evitare cibi grassi o fritti o molto speziati; • riposare e fare esercizi di rilassamento e respirazione profonda.
Mucosite orale (o stomatite): la mucosa che riveste la bocca può andare incontro ad un’infi ammazione severa, che si manifesta con il rossore della bocca, la presenza di afte o la comparsa di chiazze biancastre (tipo “mughetto” dei bambini). Quando insorge, l’alimentazione diventa molto dolorosa; ecco perché si consiglia l’introduzione di un’alimentazione semiliquida, preferibilmente fredda, per consentire il supporto nutrizionale senza troppo dolore. Quando, poi, l’accurata igiene del cavo orale, gli sciacqui con collutori e anestetici locali non sono suffi cienti, si rende necessario avviare una terapia antidolorifica e, talvolta, anche antibiotica. La stomatite è comunque destinata a risolversi, una volta smaltita la tossicità indotta dalla chemioterapia stessa.
Diarrea: il tratto gastrointesinale è formato da tessuti a rapida proliferazione; pertanto, è particolarmente sensibile all’azione dei chemioterapici, soprattutto se vengono impiegati farmaci specifi ci per il ciclo cellulare. Il trattamento di scelta è farmacologico, tuttavia, in caso di persistenza della diarrea, si rendono necessari un’adeguata idratazione e un giusto apporto calorico per ridurre il rischio di disidratazione, scompenso elettrolitico e perdita di peso. I provvedimenti sono semplici e di facile applicazione; si raccomanda di: • bere almeno 2,5 litri di liquidi per compensare le perdite; • consumare pasti piccoli e frequenti; • evitare cibi troppo caldi e troppo freddi; • assumere una dieta ricca di proteine e calorie; • eliminare frutta fresca, verdure, cibi fritti,
bevande gassate e irritanti, e caffeina; • assumere una dieta ricca di potassio (patate, banane); • evitare latte e latticini; • in caso di dolori crampiformi addominali, è preferibile stare a riposo ed, eventualmente, applicare un anestestico locale a livello rettale per ridurre l’infi ammazione locale.
Stitichezza: il raro e difficoltoso passaggio di feci, dure e secche, può portare a dolore addominale e a senso di peso, tensione e malessere addominale. Sono molteplici i fattori che possono predisporre alla stitichezza: l’età avanzata, la ridotta attività fi sica, l’uso di diuretici, gli antidepressivi e gli antidolorifi ci tipo oppioidi, il ridotto apporto di cibo per bocca, l’abuso di lassativi, l’impiego prolungato di farmaci antivomito e certi chemioterapici. Anche nel caso della stitichezza i provvedimenti sono innnanzitutto comportamentali: • assumere una dieta ricca di frutta, verdura e crusca; • bere almeno 2 litri di liquidi al giorno; • fare un’attività fi sica regolare; • per coloro che impiegano farmaci antidolorifi ci tipo oppiacei, è preferibile usare preventivamente blandi lassativi in modo regolare; • se i precedenti consigli non hanno portato alcun benefi cio, si consigliano lassativi o emollienti fecali; sarebbe opportuno ottenere un’evacuazione ogni 2-3 giorni, al massimo.
4.Soppressione midollare
Il midollo osseo è la fabbrica di produzione dei globuli bianchi, dei globuli rossi e delle piastrine. La chemioterapia determina un danno selettivo di queste linee cellulari. La diminuzione transitoria delle stesse si evidenzia da un semplice prelievo ematico. Ecco perché il paziente è tenuto a sottoporsi periodicamente al controllo degli esami del sangue durante il trattamento, per poter intervenire in modo tempestivo in caso di necessità. Queste sono le situazioni ematologiche che si possono verifi care:
Anemia: la riduzione dell’emoglobina può essere asintomatica ed evidenziata unicamente agli esami ematici, oppure può essere sintomatica. In quest’ultimo caso, la stanchezza estrema e la ridotta tolleranza allo sforzo deteriorano in modo signifi cativo la qualità di vita del paziente. Nella maggior parte dei casi, l’anemia regredisce spontaneamente; ma, in una piccola percentuale di casi, si rende necessario la trasfusione di sangue o l’impiego di eritropoietina.
Leucopenia: un deficit severo della produzione dei globuli bianchi predispone il paziente a infezioni, soprattutto del tratto respiratorio. Le infezioni sono molto frequenti soprattutto nel corso di trattamenti chemioterapici effettuati in concomitanza alla radioterapia: si manifestano con una frequenza del 4% in corso di radioterapia e con una frequenza variabile dal 15 al 58% in corso di chemioradioterapia. Esse hanno cause e prognosi diverse a seconda della gravità e delle condizioni generali: • l’interruzione della barriera mucosa indotta dalla radioterapia lacera la normale barriera fisica e chimica protettiva tra l’organismo e l’ambiente esterno; questo favorisce il sovrapporsi di infezioni. • le alterazioni deglutitorie che si apprezzano durante il trattamento radiante o secondarie ad un pregresso intervento chirurgico e/o radiante possono determinare inalazione di cibo a livello delle vie respiratorie con conseguente “polmonite da inalazione” o “ab ingestis”. • l’uso frequente di cortisone per antagonizzare la nausea, per stimolare l’appetito o per ridurre il gonfiore della
bocca porta ad una riduzione delle funzioni immunitarie, con conseguente aumentato rischio infettivo. • l’uso di cateteri venosi centrali può portare ad un’infezione locale o sistemica, cioè generalizzata a tutto l’organismo.
Piastrinopenia: la riduzione delle piastrine deve essere attentamente monitorata nel tempo; nel caso di deficit importanti, si possono apprezzare sanguinamenti di entità lieve (come a livello delle gengive durante l’igiene orale o dal naso in modo spontaneo) e di entità severa, fino a mettere a rischio di vita del paziente stesso per l’insorgenza di emorragie massive. In questo casi si rendono necessari l’ospedalizzazione e la trasfusione di piastrine.
5. Tossicità neurologica
Il paziente può lamentare una sensazione di puntura di spilli in corrispondenza delle punte delle mani e dei piedi, accompagnata da formicolii, perdita della sensibilità o ipersensibilità. I sintomi possono essere lievi e transitori oppure gravi e responsabili di disfunzioni signifi cative. Il grado di tossicità è in funzione della dose, dei cicli e del tipo di chemioterapia somministrata. Nei casi più gravi, le alterazioni della sensibilità possono compromettere in modo signifi cativo le capacità funzionali del paziente e il suo benessere. Quando i sintomi si manifestano, è opportuno sospendere il trattamento; ma i sintomi possono manifestarsi e permanere anche per mesi o per anni dopo le cure.
6. Tossicità renale e vescicale
I principali fattori di rischio per lo sviluppo della tossicità renale sono rappresentati dall’impiego di certi chemioterapici (soprattutto i platinanti), dall’età, dallo stato nutrizionale, da disfunzioni renali preesistenti. Cicli ripetuti di chemioterapia, soprattutto con farmaci nefrotossici, possono causare alterazioni della funzionalità renale, che si evidenziano dagli esami del sangue. Il paziente deve essere consapevole che un’adeguata idratazione per bocca (almeno 2 litri di liquidi al giorno) o tramite flebo può ridurre il rischio di danno renale, che, se non adeguatamente corretto con adeguato supporto idrico, può evolvere fino all’insuffi cienza renale.
Per quel che concerne la tossicità vescicale, può manifestarsi con cistite emorragica, per l’impiego di farmaci particolari come la ciclofosfamide o l’ifosfamide.
7. Tossicità gonadica
I trattamenti chemioterapici possono indurre disfunzione dell’apparato genitale: nell’uomo, tale disfunzione si può manifestare con una riduzione degli spermatozooi; nella donna, con menopausa anticipata. Nel caso dell’uomo, soprattutto se in età giovanile e/o in assenza di prole, si consiglia la criopreservazione del seme: essa consiste nella valutazione della funzione gonadica prima dell’avvio delle cure. È una procedura semplice, che richiede unicamente la raccolta e la conservazione del seme in opportuni centri specializzati. In questo modo, “si congelano” le possibilità di fertilità del paziente, qualora intendesse metterle a frutto una volta terminati tutti i trattamenti. Nel caso della donna, l’incidenza di menopausa precoce indotta dalla chemioterapia varia dal 65% al 75%, soprattutto con cicli di combinazione contenenti antracicline; nelle donne di età superiore a 40 anni, la chemioterapia induce menopausa anticipata nella metà dei casi. I sintomi della menopausa sono piuttosto fastidiosi (vampate di calore, sudorazioni notturne, alterazioni nel sonno, alterazioni della vagina, rischio di osteoartrosi e cardiopatie); ecco perché si può proporre alla paziente l’impiego di estroprogestinici o inibitori ipofisari per garantire il riposo ovarico e posticipare più in là possibile i sintomi della menopausa.
La chemioterapia è un trattamento sistemico perché il farmaco entra nella circolazione sanguigna e si diffonde nell’organismo, raggiungendo tutte le cellule tumorali presenti.
La chemioterapia può essere utilizzata:
Come neoadiuvante, defi nita anche di induzione, nel senso che precede la chirurgia o la radioterapia, allo scopo di ridurre le dimensioni del tumore, per poi asportarlo o irradiarlo più agevolmente. In realtà, gli studi clinici fi nora pubblicati non sono stati in grado di dimostrare i vantaggi sicuri in termine di sopravvivenza. Allo stato attuale essa dovrebbe essere impiegata solo all’interno di studi clinici.
In concomitanza alla radioterapia, cioè in associazione; la somministrazione simultanea di chemioterapici e della radioterapia sfrutta le proprietà radiosensibilizzanti di molti farmaci, soprattutto del cisplatino. Ne deriva che il trattamento chemioradioterapico migliora la sopravvivenza globale rispetto alla sola radioterapia.
Come adiuvante, cioè nel postoperatorio, per distruggere eventuali cellule residue e per migliorare la sopravvivenza dopo chirurgia, in pazienti operati con intenti di radicalità, ma a rischio di ripresa di malattia; tale chemioterapia si associa alla radioterapia.
In fase palliativa, per ridurre i sintomi legati ad una malattia localmente estesa o alla presenza di metastasi, cioè in caso di malattia non più curabile con chirugia e/o radioterapia.
I chemioterapici più frequentemente utilizzati e di sicura effi cacia sono i derivati del Platino (Cisplatino e Carboplatino) e il 5-Fluorouracile, che possono essere usati da soli o in associazione. Ad essi, si affi ancano altri chemioterapici come i taxani. I farmaci possono essere utilizzati da soli o in associazione; in caso di trattamento in fase palliativa le combinazioni di più farmaci offrono maggiori percentuali di risposta rispetto all’uso dei singoli agenti.
Non esiste un trattamento codifi cato; nei pazienti in condizioni generali scadute o con polipatologie associate si privilegia la monochemioterapia; nei pazienti in buone condizioni e senza importanti patologie associate la polichemioterapia è il trattamento di scelta.
Quando al contrario la chemioterapia viene associata alla radioterapia si usa in genere un unico farmaco, ad esempio il cisplatino.
GLI EFFETTI COLLATERALI
La chemioterapia può produrre un’ampia varietà di effetti tossici sulle cellule normali. Gli effetti collaterali più comuni sono:
1. Sintomi costituzionali
L’assenza di energia e l’affaticabilità nello svolgere le normali azioni quotidiane.
2. Tossicità dermatologica
Alopecia: consiste nella perdita completa dei peli e dei capelli, che comunque ricrescono dopo la fine della cura. Per quei regimi chemioterapici che non determinano la perdita completa dei capelli si può verifi care comunque una spiccata diradazione ed un evidente assottigliamento dei capelli. In questi casi, è opportuno usare spazzole morbide, usare shampoo neutri per lavarli, non tingere i capelli e non fare la permanente.
Alterazioni delle unghie: le unghie possono diventare fragili, scagliarsi o solcarsi; esse riprenderanno il loro aspetto normale qualche mese dopo la conclusione del trattamento.
Flebite: è una reazione irritante locale, dovuta allo stravaso di chemioterapici (defi niti “vescicanti”), che fuoriescono durante l’infusione, causando un danno dei tessuti, fi no alla necrosi. L’infiammazione della vena durante la somministrazione del farmaco si può manifestare con bruciore, dolore, eritema, fino alla formazione di un cordone arrossato e dolente lungo il decorso della vena stessa.
Eritrodistesia palmo-plantare: è una sindrome rara, caratterizzata da aree arrossate, molto dolenti, di desquamazione cutanea, localizzate al palmo delle mani e alle piante dei piedi; essa è dovuta alla carenza congenita di un enzima necessario per l’eliminazione del chemioterapico.
3. Tossicità gastrointestinale
L’alterazione del gusto: la sensazione di sapore metallico in bocca, l’avversione verso particolari cibi o bevande, la perdita dell’appetito sono situazioni piuttosto comuni in corso di chemioterapia.
Nausea e/o vomito: è una reazione spontanea messa in atto dall’organismo. Esistono 3 tipi diversi di nausea e vomito indotti dalla chemioterapia: 1. anticipatori: i sintomi subentrano prima di sottoporsi alla chemioterapia, generalmente scatenati dalla vista e dell’odore del luogo in cui avviene la somministrazione di chemioterapia; 2. acuti: i sintomi compaiono nelle prime 24 ore; 3. tardivi: i sintomi si manifestano da 2 a 5 giorni dalla fi ne del trattamento. Il rischio del vomito dipende dal tipo di chemioterapia e da alcuni fattori individuali: i pazienti sotto i 50 anni e le donne, soprattutto se hanno sofferto di nausea durante la gravidanza o se soffrono di mal d’auto, sono particolarmente esposte al vomito; gli alcolisti, invece, soffrono meno la nausea e il vomito indotti da chemioterapia. Per tali disturbi, esiste un’ampia gamma di antiemetici, cioè di farmaci antivomito, che verranno consigliati dal medico di riferimento. Esistono anche consigli pratici per ridurre al minimo questi comuni affetti collaterali: • mangiare cibi asciutti, quali pane, pasta o riso in bianco, toast, cracker, facilmente digeribili; • consumare cibi in modeste quantità e spesso; • non mangiare forzatamente; • evitare cibi grassi o fritti o molto speziati; • riposare e fare esercizi di rilassamento e respirazione profonda.
Mucosite orale (o stomatite): la mucosa che riveste la bocca può andare incontro ad un’infi ammazione severa, che si manifesta con il rossore della bocca, la presenza di afte o la comparsa di chiazze biancastre (tipo “mughetto” dei bambini). Quando insorge, l’alimentazione diventa molto dolorosa; ecco perché si consiglia l’introduzione di un’alimentazione semiliquida, preferibilmente fredda, per consentire il supporto nutrizionale senza troppo dolore. Quando, poi, l’accurata igiene del cavo orale, gli sciacqui con collutori e anestetici locali non sono suffi cienti, si rende necessario avviare una terapia antidolorifica e, talvolta, anche antibiotica. La stomatite è comunque destinata a risolversi, una volta smaltita la tossicità indotta dalla chemioterapia stessa.
Diarrea: il tratto gastrointesinale è formato da tessuti a rapida proliferazione; pertanto, è particolarmente sensibile all’azione dei chemioterapici, soprattutto se vengono impiegati farmaci specifi ci per il ciclo cellulare. Il trattamento di scelta è farmacologico, tuttavia, in caso di persistenza della diarrea, si rendono necessari un’adeguata idratazione e un giusto apporto calorico per ridurre il rischio di disidratazione, scompenso elettrolitico e perdita di peso. I provvedimenti sono semplici e di facile applicazione; si raccomanda di: • bere almeno 2,5 litri di liquidi per compensare le perdite; • consumare pasti piccoli e frequenti; • evitare cibi troppo caldi e troppo freddi; • assumere una dieta ricca di proteine e calorie; • eliminare frutta fresca, verdure, cibi fritti,
bevande gassate e irritanti, e caffeina; • assumere una dieta ricca di potassio (patate, banane); • evitare latte e latticini; • in caso di dolori crampiformi addominali, è preferibile stare a riposo ed, eventualmente, applicare un anestestico locale a livello rettale per ridurre l’infi ammazione locale.
Stitichezza: il raro e difficoltoso passaggio di feci, dure e secche, può portare a dolore addominale e a senso di peso, tensione e malessere addominale. Sono molteplici i fattori che possono predisporre alla stitichezza: l’età avanzata, la ridotta attività fi sica, l’uso di diuretici, gli antidepressivi e gli antidolorifi ci tipo oppioidi, il ridotto apporto di cibo per bocca, l’abuso di lassativi, l’impiego prolungato di farmaci antivomito e certi chemioterapici. Anche nel caso della stitichezza i provvedimenti sono innnanzitutto comportamentali: • assumere una dieta ricca di frutta, verdura e crusca; • bere almeno 2 litri di liquidi al giorno; • fare un’attività fi sica regolare; • per coloro che impiegano farmaci antidolorifi ci tipo oppiacei, è preferibile usare preventivamente blandi lassativi in modo regolare; • se i precedenti consigli non hanno portato alcun benefi cio, si consigliano lassativi o emollienti fecali; sarebbe opportuno ottenere un’evacuazione ogni 2-3 giorni, al massimo.
4.Soppressione midollare
Il midollo osseo è la fabbrica di produzione dei globuli bianchi, dei globuli rossi e delle piastrine. La chemioterapia determina un danno selettivo di queste linee cellulari. La diminuzione transitoria delle stesse si evidenzia da un semplice prelievo ematico. Ecco perché il paziente è tenuto a sottoporsi periodicamente al controllo degli esami del sangue durante il trattamento, per poter intervenire in modo tempestivo in caso di necessità. Queste sono le situazioni ematologiche che si possono verifi care:
Anemia: la riduzione dell’emoglobina può essere asintomatica ed evidenziata unicamente agli esami ematici, oppure può essere sintomatica. In quest’ultimo caso, la stanchezza estrema e la ridotta tolleranza allo sforzo deteriorano in modo signifi cativo la qualità di vita del paziente. Nella maggior parte dei casi, l’anemia regredisce spontaneamente; ma, in una piccola percentuale di casi, si rende necessario la trasfusione di sangue o l’impiego di eritropoietina.
Leucopenia: un deficit severo della produzione dei globuli bianchi predispone il paziente a infezioni, soprattutto del tratto respiratorio. Le infezioni sono molto frequenti soprattutto nel corso di trattamenti chemioterapici effettuati in concomitanza alla radioterapia: si manifestano con una frequenza del 4% in corso di radioterapia e con una frequenza variabile dal 15 al 58% in corso di chemioradioterapia. Esse hanno cause e prognosi diverse a seconda della gravità e delle condizioni generali: • l’interruzione della barriera mucosa indotta dalla radioterapia lacera la normale barriera fisica e chimica protettiva tra l’organismo e l’ambiente esterno; questo favorisce il sovrapporsi di infezioni. • le alterazioni deglutitorie che si apprezzano durante il trattamento radiante o secondarie ad un pregresso intervento chirurgico e/o radiante possono determinare inalazione di cibo a livello delle vie respiratorie con conseguente “polmonite da inalazione” o “ab ingestis”. • l’uso frequente di cortisone per antagonizzare la nausea, per stimolare l’appetito o per ridurre il gonfiore della
bocca porta ad una riduzione delle funzioni immunitarie, con conseguente aumentato rischio infettivo. • l’uso di cateteri venosi centrali può portare ad un’infezione locale o sistemica, cioè generalizzata a tutto l’organismo.
Piastrinopenia: la riduzione delle piastrine deve essere attentamente monitorata nel tempo; nel caso di deficit importanti, si possono apprezzare sanguinamenti di entità lieve (come a livello delle gengive durante l’igiene orale o dal naso in modo spontaneo) e di entità severa, fino a mettere a rischio di vita del paziente stesso per l’insorgenza di emorragie massive. In questo casi si rendono necessari l’ospedalizzazione e la trasfusione di piastrine.
5. Tossicità neurologica
Il paziente può lamentare una sensazione di puntura di spilli in corrispondenza delle punte delle mani e dei piedi, accompagnata da formicolii, perdita della sensibilità o ipersensibilità. I sintomi possono essere lievi e transitori oppure gravi e responsabili di disfunzioni signifi cative. Il grado di tossicità è in funzione della dose, dei cicli e del tipo di chemioterapia somministrata. Nei casi più gravi, le alterazioni della sensibilità possono compromettere in modo signifi cativo le capacità funzionali del paziente e il suo benessere. Quando i sintomi si manifestano, è opportuno sospendere il trattamento; ma i sintomi possono manifestarsi e permanere anche per mesi o per anni dopo le cure.
6. Tossicità renale e vescicale
I principali fattori di rischio per lo sviluppo della tossicità renale sono rappresentati dall’impiego di certi chemioterapici (soprattutto i platinanti), dall’età, dallo stato nutrizionale, da disfunzioni renali preesistenti. Cicli ripetuti di chemioterapia, soprattutto con farmaci nefrotossici, possono causare alterazioni della funzionalità renale, che si evidenziano dagli esami del sangue. Il paziente deve essere consapevole che un’adeguata idratazione per bocca (almeno 2 litri di liquidi al giorno) o tramite flebo può ridurre il rischio di danno renale, che, se non adeguatamente corretto con adeguato supporto idrico, può evolvere fino all’insuffi cienza renale.
Per quel che concerne la tossicità vescicale, può manifestarsi con cistite emorragica, per l’impiego di farmaci particolari come la ciclofosfamide o l’ifosfamide.
7. Tossicità gonadica
I trattamenti chemioterapici possono indurre disfunzione dell’apparato genitale: nell’uomo, tale disfunzione si può manifestare con una riduzione degli spermatozooi; nella donna, con menopausa anticipata. Nel caso dell’uomo, soprattutto se in età giovanile e/o in assenza di prole, si consiglia la criopreservazione del seme: essa consiste nella valutazione della funzione gonadica prima dell’avvio delle cure. È una procedura semplice, che richiede unicamente la raccolta e la conservazione del seme in opportuni centri specializzati. In questo modo, “si congelano” le possibilità di fertilità del paziente, qualora intendesse metterle a frutto una volta terminati tutti i trattamenti. Nel caso della donna, l’incidenza di menopausa precoce indotta dalla chemioterapia varia dal 65% al 75%, soprattutto con cicli di combinazione contenenti antracicline; nelle donne di età superiore a 40 anni, la chemioterapia induce menopausa anticipata nella metà dei casi. I sintomi della menopausa sono piuttosto fastidiosi (vampate di calore, sudorazioni notturne, alterazioni nel sonno, alterazioni della vagina, rischio di osteoartrosi e cardiopatie); ecco perché si può proporre alla paziente l’impiego di estroprogestinici o inibitori ipofisari per garantire il riposo ovarico e posticipare più in là possibile i sintomi della menopausa.
La terapia a bersaglio molecolareGrazie alla tecnologia avanzata, sono stati sviluppati numerosi modifi catori della risposta biologica e agenti a bersaglio molecolare, capaci cioè di agire selettivamente su bersagli espressi in modo abnorme dalle cellule tumorali, con finalità di eliminazione selettiva della stessa e risparmio delle cellule sane. Un aspetto molto interessante sul quale vale la pena soffermarsi è l’espressione dell’EGFR da parte delle cellule tumorali. La cellula tumorale esprime sulla sua superfi cie una quantità abnorme di un recettore defi nito “EGFR” (“recettore per il fattore di crescita dell’epidermide”); questo recettore è responsabile della proliferazione incontrollata del tumore; si deduce che, utilizzando antagonisti, inibitori di EGFR, si può ottenere il blocco della crescita del tumore stesso. Per il distretto della testa e del collo, EGFR è già iperespresso nelle forme displasiche, cioè in quelle alterazioni della mucosa che sono in fase pretumorale; ancor più la sua espressione è amplifi cata nelle forme francamente tumorali. La terapia con anticorpi monoclonali (es. Cetuximab o Erbitux) rivolti contro EGRF ha pertanto l’obiettivo di impedire la crescita della cellula tumorale. In virtù di una tossicità piuttosto contenuta, perlopiù dermatologica (insorgenza di eritema simile ad acne giovanile), tali farmaci sono ben tollerati.
La terapia di supporto
La cura della malattia tumorale prevede anche il controllo dei sintomi più importanti legati alla presenza della malattia stessa, in particolare, il dolore. Il 60-70% dei pazienti affetti da tumore ha un dolore moderato-grave: questo signifi ca che la cura del dolore assume un’importanza prioritaria per il miglioramento della qualità di vita del paziente. Nel malato oncologico, il dolore può dipendere da una molteplice varietà di cause: dall’ostruzione parziale o completa del fl usso sanguigno, con conseguente riduzione dell’apporto arterioso o congestione venosa, dalla compressione dei nervi, dall’infi ltrazione dei vasi sanguigni o dall’ostruzione di un organo da parte del tumore; o dall’infi ammazione dei tessuti circostanti il tumore. Di volta in volta si dovrà adottare una terapia antidolorifi ca appropriata. Essa può prevedere la combinazione di più farmaci, che, con meccanismi diversi, possano agire a livelli diversi (sistema nervoso centrale e periferico), allo scopo di ottenere il miglior controllo del sintomo.
La cura della malattia tumorale prevede anche il controllo dei sintomi più importanti legati alla presenza della malattia stessa, in particolare, il dolore. Il 60-70% dei pazienti affetti da tumore ha un dolore moderato-grave: questo signifi ca che la cura del dolore assume un’importanza prioritaria per il miglioramento della qualità di vita del paziente. Nel malato oncologico, il dolore può dipendere da una molteplice varietà di cause: dall’ostruzione parziale o completa del fl usso sanguigno, con conseguente riduzione dell’apporto arterioso o congestione venosa, dalla compressione dei nervi, dall’infi ltrazione dei vasi sanguigni o dall’ostruzione di un organo da parte del tumore; o dall’infi ammazione dei tessuti circostanti il tumore. Di volta in volta si dovrà adottare una terapia antidolorifi ca appropriata. Essa può prevedere la combinazione di più farmaci, che, con meccanismi diversi, possano agire a livelli diversi (sistema nervoso centrale e periferico), allo scopo di ottenere il miglior controllo del sintomo.
Il follow-up
Le visite di controllo sono programmate individualmente in base alla tossicità dei trattamenti, al rischio di recidiva e alla sorveglianza per la diagnosi precoce di secondi tumori. La valutazione si avvale della raccolta dei sintomi e della visita otorinolaringoiatrica completa, degli esami radiologici come TC (tomografi a computerizzata) e RM (risonanza magnetica), degli esami ematochimici (inclusi gli ormoni tiroidei per il rischio di ipotiroidismo indotto dalla radioterapia) e della radiografi a del torace (per identifi care tumori polmonari e metastasi). In questo modo, la diagnosi di recidiva di malattia o di comparsa di un secondo tumore potrà essere tempestiva ed assicurare maggiori probabilità di cura. Il paziente con tumore testa-collo è infatti
a rischio di sviluppare un secondo tumore: che si manifesta in genere a carico delle vie aerodigestive superiori includendo esofago e polmone, ma anche colon, vescica.
LA RECIDIVA
Si defi nisce come “recidiva” la ricomparsa del tumore, malgrado le precedenti cure cui il paziente è stato sottoposto. Una recidiva tardiva indica una minore aggressività biologica da parte della malattia, consentendo maggiori probabilità di recupero e, in alcuni casi, la guarigione. Il trattamento adottato in caso di recidiva è chiaramente infl uenzato dalla sede coinvolta, dell’istotipo della malattia, dall’estensione della recidiva e dai pregressi trattamenti effettuati.
Le visite di controllo sono programmate individualmente in base alla tossicità dei trattamenti, al rischio di recidiva e alla sorveglianza per la diagnosi precoce di secondi tumori. La valutazione si avvale della raccolta dei sintomi e della visita otorinolaringoiatrica completa, degli esami radiologici come TC (tomografi a computerizzata) e RM (risonanza magnetica), degli esami ematochimici (inclusi gli ormoni tiroidei per il rischio di ipotiroidismo indotto dalla radioterapia) e della radiografi a del torace (per identifi care tumori polmonari e metastasi). In questo modo, la diagnosi di recidiva di malattia o di comparsa di un secondo tumore potrà essere tempestiva ed assicurare maggiori probabilità di cura. Il paziente con tumore testa-collo è infatti
a rischio di sviluppare un secondo tumore: che si manifesta in genere a carico delle vie aerodigestive superiori includendo esofago e polmone, ma anche colon, vescica.
LA RECIDIVA
Si defi nisce come “recidiva” la ricomparsa del tumore, malgrado le precedenti cure cui il paziente è stato sottoposto. Una recidiva tardiva indica una minore aggressività biologica da parte della malattia, consentendo maggiori probabilità di recupero e, in alcuni casi, la guarigione. Il trattamento adottato in caso di recidiva è chiaramente infl uenzato dalla sede coinvolta, dell’istotipo della malattia, dall’estensione della recidiva e dai pregressi trattamenti effettuati.
Prospettive future
La ricerca clinica è oggi principalmente rivolta alla riduzione degli effetti collaterali e delle sequele dei trattamenti necessari. In questo senso la chirurgia progressivamente limita i trattamenti demolitivi affi dando i pazienti ai trattamenti combinati chemioradianti, e contemporaneamente raffi na le tecniche ricostruttive, la radioterapia tende a ridurre l’irradiazione dei tessuti sani utilizzando tecniche sofi sticate che eroghino con maggiore specifi cità le radiazioni, mentre il trattamento medico tende ad avvalersi di trattamenti meno tossici rispetto alla chemioterapia come la terapia a bersaglio molecolare.
La ricerca clinica è oggi principalmente rivolta alla riduzione degli effetti collaterali e delle sequele dei trattamenti necessari. In questo senso la chirurgia progressivamente limita i trattamenti demolitivi affi dando i pazienti ai trattamenti combinati chemioradianti, e contemporaneamente raffi na le tecniche ricostruttive, la radioterapia tende a ridurre l’irradiazione dei tessuti sani utilizzando tecniche sofi sticate che eroghino con maggiore specifi cità le radiazioni, mentre il trattamento medico tende ad avvalersi di trattamenti meno tossici rispetto alla chemioterapia come la terapia a bersaglio molecolare.
Risvolti psicologici
L’aspetto psicologico del paziente oncologico è prioritario per poter affrontare le cure e i disagi derivati dalla malattia stessa. Molteplici sono le situazioni con le quali il paziente in primo luogo, ma anche i familiari, gli amici, i medici e tutto il personale infermieristico devono confrontarsi. La diagnosi della malattia e gli effetti collaterali delle cure possono indurre nel paziente uno stato di depressione. La preoccupazione per le modifiche del proprio aspetto fisico, la difficoltà di comunicazione e i disagi relativi alle terapie sono umane e comprensibili. È necessario condividere le proprie paure con il personale medico e infermieristico, poichè la loro conoscenza della malattia e delle tossicità può portare a risolvere almeno in parte alcuni dei disagi. A volte l’intervento dell’assistente sociale e dello psicologo, del riabilitatore, o del cappellano possono essere di grande aiuto per superare i disagi causati dalla malattia e dalle cure ad essa connesse. Nel caso in cui questi supporti non siano sufficienti, si può pensare di avviare una terapia antidepressiva farmacologica da associare alle terapie già in atto.
L’aspetto psicologico del paziente oncologico è prioritario per poter affrontare le cure e i disagi derivati dalla malattia stessa. Molteplici sono le situazioni con le quali il paziente in primo luogo, ma anche i familiari, gli amici, i medici e tutto il personale infermieristico devono confrontarsi. La diagnosi della malattia e gli effetti collaterali delle cure possono indurre nel paziente uno stato di depressione. La preoccupazione per le modifiche del proprio aspetto fisico, la difficoltà di comunicazione e i disagi relativi alle terapie sono umane e comprensibili. È necessario condividere le proprie paure con il personale medico e infermieristico, poichè la loro conoscenza della malattia e delle tossicità può portare a risolvere almeno in parte alcuni dei disagi. A volte l’intervento dell’assistente sociale e dello psicologo, del riabilitatore, o del cappellano possono essere di grande aiuto per superare i disagi causati dalla malattia e dalle cure ad essa connesse. Nel caso in cui questi supporti non siano sufficienti, si può pensare di avviare una terapia antidepressiva farmacologica da associare alle terapie già in atto.
Nuovo software per lo studio di imaging 3d
L'impiego di tecnologie avanzate nella diagnostica per immagini permette di ottimizzare il procedimento diagnostico. Con l'ausilio del software di rendering tridimensionale è possibile analizzare a fondo i dati acquisiti con le metodiche TC, pianificando nella maniera più precisa la fase terapeutica.
http://www.osirix-viewer.com/Users.html

http://www.osirix-viewer.com/
http://www.osirix-viewer.com/Users.html

http://www.osirix-viewer.com/
La Tossina Botulinica. Non solo estetica
Il primo avvelenamento da TB fu riconosciuto a Berlino, nel 1815, dove la metà dei convitati ad un banchetto morì per paralisi. Avevano mangiato salsicce; al contrario dell'altra metà che non le aveva toccate. La responsabilità, dunque, fu subito attribuita alla salsiccia, che denominò anche quel tipo d'avvelenamento con il termine di botulismo, dal latinobotulus, salsiccia.
La TB è una proteina voluminosa e pesante, la cui neuro-tossicità, vale a dire il suo potere capace di paralizzare i nervi, risiede nella decima parte della sua struttura. Questa porzione neurotossica è divisa in sette sierotipi diversi, di cui il più potente è il tipo A.
La TB penetra nelle sinapsi neuroghiandolari e neuromuscolari, impedendo che il neurotrasmettitore sia rilasciato e procurando così una denervazione dei muscoli e delle ghiandole, che dura tre, quattro mesi nei muscoli e il doppio nelle ghiandole.
L'acetilcolina non è l'unico mediatore su cui la TB esplica la sua azione.
Recenti studi hanno messo in evidenza effetti inibitori della tossina nei confronti dei neuromediatori delle terminazioni sensitive, in altre parole: l'efficacia della TB su patologie dolorose. Oltre l'acetilcolina, i mediatori inibiti dalla TB sarebbero: la sostanza P, il neuropeptide Y, il peptide vasoattivo intestinale, il glutammato.
Le indicazioni della TB sono: il blefarospasmo, il torcicollo spasmodico, l'ipersudorazione, la spasticità dei piedi nella paralisi cerebrale infantile, la cefalea cronica tensiva, la spasticità degli adduttori dell'anca nella sclerosi multipla, le ragadi anali, il tremore essenziale della mano, le rughe facciali.
La TB è anche indicata nelle seguenti malattie dermatologiche: il pemfigo, l'eczema disidrosico delle mani, labromidrosi, la cromidrosi, la nevralgia post-erpetica, le cicatrici ipertrofiche dolorose, il fenomeno di Raynaud, le vasodilatazioni del volto e del tronco, il cheratoderma plantare, l'ipertrofia prostatica.
Possibili effetti collaterali dopo la somministrazione della TB
- Nel torcicollo spasmodico: secchezza della bocca, cambiamento della voce, ipostenia dei muscoli del collo, diplopia, febbre, ptosi, sonnolenza, disfagia e ristagno di saliva, malessere, nausea, difficoltà respiratoria.
- Nelle ragadi anali: incontinenza transitoria ai gas e alle feci, dolore, sepsi, sanguinamento.
- Nel tremore essenziale della mano: astenia, bradicardia, depressione, diarrea, dispnea, sedazione, offuscamento della vista, disturbi sessuali.
- Nella paralisi cerebrale infantile: dolore e crampi agli arti inferiori, febbre, letargia, debolezza, incontinenza urinaria.
- Nella spasticità degli adduttori dell'anca nella sclerosi multipla: ipostenia.
- Nella cefalea cronica tensiva: vertigini, debolezza dei muscoli facciali, difficoltà di deglutizione.
- Nel blefarospasmo e nell'emispasmo facciale: ptosi, lacrimazione, ectropion, entropion, cheratite, diplopia, glaucoma.
- Nell'iperidrosi: ipostenie, crisi vagali.
- Nelle rughe facciali: ptosi palpebrale, strabismo, asimmetrie della rima orale, disestesia propriocettiva.
Le controindicazioni della TB
Miastenia, assunzione di anticoagulanti e aspirina, ipersensibilità all'albumina umana presente nel prodotto, infezioni cutanee nella sede di inoculazione, uso di antibiotici aminoglicosidi che possono potenziare gli effetti, gravidanza o allattamento, uso di prodotti che interferiscono con la trasmissione neuromuscolare, instabilità mentale, coagulopatie.
Come agisce sull'iperidrosi (eccessiva sudorazione)
Le infiltrazioni di Tossina Botulinica sono dolorose?
Le aree più sensibili sono le palme delle mani e le piante dei piedi, per le quali si richiede l'anestesia locale. Le infiltrazioni sulle rughe del viso sono rese pressoché indolori dalla refrigerazione della cute o da creme anestetiche.
Per quali tipi di rughe facciali è utilizzata:
la TB è approvata in Italia per il trattamento delle rughe glabellari. Tuttavia alcuni medici estetici particolarmente competenti estendono l'utilizzo "off label" alle rughe perioculari (zampe di gallina), peribuccali, nasolabiali,, frontali, cervicali.
Iscriviti a:
Post (Atom)